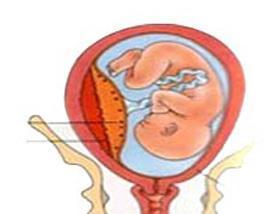
胎膜早破
疾病分类
 1、早产胎膜早破(preterm premature rupture of membranes)。即发生于妊娠满28周,但不足37足周的胎膜早破。是早产的常见原因之一,70%以上与感染相关。可使围生儿死亡率、宫内感染率及产褥感染率升高。
1、早产胎膜早破(preterm premature rupture of membranes)。即发生于妊娠满28周,但不足37足周的胎膜早破。是早产的常见原因之一,70%以上与感染相关。可使围生儿死亡率、宫内感染率及产褥感染率升高。
2、足月胎膜早破(term premature rupture of membranes)。即发生于妊娠满37足周之后的胎膜早破。一般与感染无关。
形成病因
胎膜病变
下生殖道感染
感染可由细菌、病毒、弓形体等引起,致病微生物产生蛋白水解酶,降低组织抵抗力,胎膜的强度减弱,导致易于破裂。
 羊膜腔内压力升高
羊膜腔内压力升高
随妊娠进展,宫腔内压力自然增加,使胎膜进入扩张的宫颈或进入阴道,导致感染或受力不均,易于破裂。
头盆不称或胎位异常
头盆不称或胎位异常如臀位、横位,使胎儿先露部与骨盆未能很好衔接,导致羊膜腔内压力不均。
妊娠后期性交
使羊膜绒毛膜炎发生率升高;机械性刺激导致损伤;精液内的前列腺素可诱发子宫收缩,使羊膜腔内压力发生改变。
既往行宫颈锥切术、或妊娠期行羊膜腔穿刺术,人工剥膜引产术等。
某些微量元素或营养物质缺乏
如铜缺乏。
不良生活习惯
吸烟。
临床表现
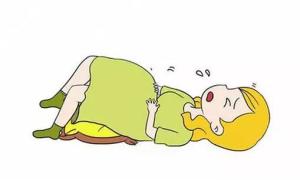
 胎膜破裂后,孕妇可突然感到有较多液体自阴道流出,流液量时多时少,破口大且位置低则阴道流液多,腹压增加时(咳嗽、负重等)羊水即流出。后穹窿可见液 池,阴道检查时触不到前羊膜囊,上推胎先露时见到羊水自阴道流出。若破口较小或高位破膜,则临床表现不典型,可能表现为仅有少量,间断阴道流液,会误以为 阴道分泌物增多。
胎膜破裂后,孕妇可突然感到有较多液体自阴道流出,流液量时多时少,破口大且位置低则阴道流液多,腹压增加时(咳嗽、负重等)羊水即流出。后穹窿可见液 池,阴道检查时触不到前羊膜囊,上推胎先露时见到羊水自阴道流出。若破口较小或高位破膜,则临床表现不典型,可能表现为仅有少量,间断阴道流液,会误以为 阴道分泌物增多。
鉴别诊断
1、阴道液酸碱度检查:阴道液pH为4.5~5.5,羊水pH为7.0~7.5,尿液pH为5.5~6.5。用石蕊试纸或硝嗪试纸测定,如果pH≥7,胎膜早破的可能性大。
 2、阴道液涂片检查:阴道液干燥片检查见羊齿样结晶为羊水,用亚甲蓝染色见淡蓝色或不着色胎儿上皮及毳毛,用苏丹Ш染色可见橘黄色脂肪小粒,可确定为羊水,其结果比试纸测定pH可靠。
2、阴道液涂片检查:阴道液干燥片检查见羊齿样结晶为羊水,用亚甲蓝染色见淡蓝色或不着色胎儿上皮及毳毛,用苏丹Ш染色可见橘黄色脂肪小粒,可确定为羊水,其结果比试纸测定pH可靠。
3、羊膜镜检查:羊膜镜下看不到前羊水囊,而可以直视胎先露部,即可诊断胎膜早破。现在极少应用
相关危害
 早产胎膜早破基本上会导致早产不可避免,可增加宫内感染及产褥感染机会,胎膜早破距分娩的时间愈长,宫内感染机会愈高。宫内羊水流出后,羊水量明显减少,无法起到缓冲作用,会导致胎儿发育迟缓,胎儿窘迫;局部肢体受压,导致异常。
早产胎膜早破基本上会导致早产不可避免,可增加宫内感染及产褥感染机会,胎膜早破距分娩的时间愈长,宫内感染机会愈高。宫内羊水流出后,羊水量明显减少,无法起到缓冲作用,会导致胎儿发育迟缓,胎儿窘迫;局部肢体受压,导致异常。
妊娠足月时发生胎膜早破,一般不影响产程进展。如有胎位不正、骨盆狭窄,先露不能与骨盆衔接,在羊水流出时,脐带脱垂发生机会增加。如羊水流尽,可使宫颈口扩张缓慢、产程延长;子宫壁紧贴胎儿身体,影响胎盘血液循环可致胎儿宫内窘迫,若胎儿吸入感染的羊水可发生肺炎。
处理方法
足月胎膜早破处理原则
 1、测体温及脉搏,急查血常规及CRP,了解有无感染征象,若可疑感染,则应用静脉抗生素治疗。
1、测体温及脉搏,急查血常规及CRP,了解有无感染征象,若可疑感染,则应用静脉抗生素治疗。
2、诊断胎膜早破后,若无规律宫缩,则即刻引产以减少宫内感染的发生机会。
3、若胎儿头浮未入盆,则应注意脐带脱垂征象,卧床,适当抬高臀部。
1、监测有无感染征象:
(1)动态监测孕妇体温及脉搏。
(2)动态监测血常规及CRP。
(3)宫颈分泌物培养。
2、孕周大于36周者,处理同足月胎膜早破。
3、孕周35—36周,顺其自然:无感染征象者,期待疗法,不保胎治疗;有感染征象者,行引产术。
4、孕周33—35周:地塞米松5mg肌注每12小时一次共4次促胎肺成熟,以避免新生儿发生呼吸窘迫综合征。促肺结束后,无感染征象者,期待疗法,不保胎治疗;有感染征象者,及时终止妊娠。
5、孕周28—33周者,住院、卧床休息,抬高臀部,垫无菌会阴垫,保持外阴部清洁。静脉点滴 抗生素7天,后若无感染征象可停用。地塞米松5mg肌注每12小时一次共4次促胎肺成熟,以避免新生儿发生呼吸窘迫综合征。注意宫缩状况,可根据情况应用 宫缩抑制剂。注意羊水情况(羊水的性状、气味)、体温、血常规、CRP的动态变化情况,若出现宫内感染征象,则应及时终止妊娠。若B超监测残余羊水量明显 减少,最大羊水深度≤2cm,胎儿生长迟滞时应考虑胎儿宫内生长受限,宜及时终止妊娠。
6、若所在医院儿科抢救条件有限,则应行“宫内转运”患者至有新生儿抢救条件的上级医院。不宜在胎儿娩出后再行转院,会增加新生儿风险。
预防方法
 要重视孕期卫生指导及产前检查,早发现、早治疗下生殖道感染。加强孕期保健,避免负重和外伤,妊娠后期禁止性交,宫颈内口松弛者应于妊娠14—16周前后行宫颈环扎术。发现胎位异常,在条件允许的情况下应及时纠正,并提高警惕。
要重视孕期卫生指导及产前检查,早发现、早治疗下生殖道感染。加强孕期保健,避免负重和外伤,妊娠后期禁止性交,宫颈内口松弛者应于妊娠14—16周前后行宫颈环扎术。发现胎位异常,在条件允许的情况下应及时纠正,并提高警惕。
预后事项
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。