急性化脓性胆管炎
概述
急性化脓性胆管炎acute pyogenic cholangitis系胆道梗阻(最常见为胆石梗阻)使胆汁淤滞、胆管内压力迅速增高所致胆道急性化脓性感染。感染的菌种主要是革兰氏阴性杆菌,其中大肠杆菌最多见。本病起病急剧凶险,是我国胆石病人死亡的主要原因之一。
中国的急性胆道感染用重症急性胆管炎(acutecholangitisofseveretype,ACST)一词来描述,其意特指急性化脓性胆道感染的严重类型,它突出强调了原发性肝内外胆管结石、胆管狭窄的病理与临床的严重性,也强调了胆道梗阻在感染发生、发展中的重要意义,并提出了相应的治疗要求。因此,ACST、与APC、AOSC的含义是不一样的,一旦确立ACST的诊断,临床上即应有足够的认识与重视,及时有效地帮助病人度过可能面临的威胁、减少死亡的危险是胆管外科临床与科研的首要问题。导致病人死亡的主要原因是败血症、中毒性休克、胆源性肝脓肿、胆道出血和多器官功能衰竭等。这些严重病变的病理改变可由急性胆管炎引起,已不是或不再完全是其病变本身,而是续发病变或损伤的结果。胆管梗阻和感染这两个因素互相作用可使病情进一步加重,若未得到有效的处理或处理不及时、不恰当,就可能导致上述一系列严重后果,因此,早期诊断和治疗才是有效降低临床病死率的关键,它涉及多学科、大范围、高难度的研究,需要不间断地探索、积累和总结,从理论到实践求得新的突破。
病因
引起急性化脓性胆管炎的原因很多,但是,胆道梗阻和细菌感染是2个基本条件,常见的病因有以下几种。
胆管结石是引起APC的最常见原因,占80%以上。它分为原发性胆管结石和继发性胆管结石。原发性胆管结石主要是“胆红素钙”结石,在中国多见于农村地区,尤其是四川等地发病率为高。肝内胆管和肝外胆管均可以发生,在胆道手术和尸检中常见到结石同时伴有胆管狭窄。继发性胆管结石多为胆固醇结石,主要来自于胆囊结石,由于各种原因引起胆囊收缩,将小结石排入胆道。胆管结石引起胆道梗阻,继发细菌感染而发生急性化脓性胆管炎。胆管炎症状的轻重与胆管结石的数目和结石的大小不成比例,但与胆道梗阻的程度和细菌的毒力有密切的关系,临床上常常见到胆管明显扩张,胆管内有多块较大的结石,患者并没有严重胆管炎的表现,相反,有的病人只有一块结石嵌顿在胆总管下端,病人出现剧烈的腹痛和严重的中毒症状。胆囊结石一般不引起胆管炎,只有位于胆囊颈部和胆囊管结石嵌顿,压迫肝总管和(或)胆总管,即Mirizzi综合征时才引起胆管炎。
胆道寄生虫是引起APC的又一个常见原因,常见的寄生虫有胆道蛔虫,胆道华支睾吸虫等,其中最常见的是胆道蛔虫症,它是肠道蛔虫病的并发症。在中国,尤其是农村地区肠道蛔虫的感染高达50%~90%。当胃肠功能紊乱、饥饿、驱虫治疗不当或胃酸缺乏的患者,蛔虫容易钻入胆道;另外,蛔虫喜欢碱性环境,并有钻孔的习性,因此,肠道蛔虫很容易进入胆道,引起胆道不完全性梗阻,同时刺激Oddi括约肌,引起括约肌痉挛进一步加重胆道梗阻,临床上出现剧烈的腹痛。蛔虫进入胆道的同时将细菌带入胆道,在胆道梗阻,胆汁淤积的情况下,细菌大量生长繁殖,便引起急性化脓性胆管炎。
3.肿瘤
肿瘤是引起APC的重要原因,主要是胆道及壶腹周围的肿瘤,以恶性肿瘤居多。肿瘤的生长引起胆道梗阻,胆汁排泄不畅,淤积的胆汁继发细菌感染而引起APC。值得注意的是,在胆道梗阻原因不清时,为了明确诊断,施行胆道侵入性检查,如ERCP检查时极容易将细菌带入胆道,患者在检查结束后即出现腹痛、发热等一系列急性胆管炎的症状。APC的出现给肿瘤的治疗带来极大困难,增加了手术的危险性,甚至使病人错过根治性切除的时机。因此,在梗阻性黄疸的患者,疑为胆道或壶腹周围的肿瘤时,ERCP等胆道侵入性检查应特别慎重,如必须进行,可同时放入鼻胆管引流,以预防APC的发生。对于十二指肠乳头部肿瘤,可采用十二指肠镜下观察及切取活体组织做病理检查,不做逆行胰胆管造影。
4.胆管狭窄
在手术和尸检中通常可见到APC患者存在有胆管狭窄,常见的有:胆总管下端狭窄,肝门部胆管及肝内胆管狭窄,狭窄可以是一处,也可以有多处狭窄,狭窄的轻重程度不等,在狭窄的上段胆管扩张,多伴有结石存在。胆管狭窄还见于医源性胆管损伤,胆肠吻合口狭窄及先天性胆管囊状扩张症等。胆管狭窄造成胆汁排泄不畅,容易遭致细菌感染引起急性化脓性胆管炎。胆道感染的细菌以需氧革兰阴性杆菌检出率最高,其中以大肠埃希杆菌、变形杆菌、铜绿假单胞菌和克雷白杆菌最多,革兰阳性球菌中以粪链球菌和葡萄球菌较多。胆汁中厌氧细菌的感染尤其受到重视,其中以脆弱杆菌为主,据报道细菌培养阳性率40%~82%,其差异与培养和分离方法、培养技术有关。大剂量抗生素应用后的脓性胆汁也可以无细菌生长。
胆汁中细菌的来源主要是上行性感染,即肠道细菌经十二指肠进入胆道;也可以通过血路感染,主要通过门静脉,见于肠炎、坏疽性阑尾炎等疾病;身体其他部位的化脓性感染灶也可以通过血循环引起肝脓肿和胆道感染。胆汁中革兰阴性杆菌裂解释放出一种脂多糖,具有很强的毒性作用,称为内毒素,它可以通过毛细胆管肝细胞屏障或胆小管静脉逆流入血,引起内毒素血症。内毒素直接损害细胞、引起血细胞和血小板凝集,血栓形成,损害毛细血管内皮细胞,使其通透性增加,这种微血管损害可遍及全身各重要器官,引起中毒性休克和多脏器功能不全。
症状
起病常急骤,突然发生剑突下或右上腹剧烈疼痛,一般呈持续性。继而发生寒战和弛张型高热,体温可超过40℃。常伴恶心和呕吐。多数病人有黄疸,但黄疸的深浅与病情的严重性可不一致。近半数病人出现烦躁不安、意识障碍、昏睡乃至昏迷等中枢神经系统抑制表现,同时常有血压下降现象。往往提示病人已发生败血和感染性休克,是病情危重的一种表现。体温升高,脉率增快可超过120次/分,脉搏微弱,剑突下和右上腹有明显压痛和肌紧张。如胆囊未切除者,常可扪及肿大和有压痛的胆囊和肮脏,白细胞计数明显升高和右移,可达2~4万/mm3,并可出现毒性颗粒。血清胆红素和碱性磷酸酶值升高,并常有GPT和r-GT值增高等肝功能损害表现。血培养常有细菌生长。
体征
一般情况差,体温常在39℃以上,脉搏细数,心率增快,血压下降,烦躁不安,嗜睡甚至昏迷,剑突下或右上腹有明显压痛,肝大并有压痛和叩击痛,肝总管以下的胆道梗阻病人,可触及增大和触痛的胆囊,如胆囊穿孔可有弥漫性腹膜炎体征。
检查
血白细胞计数明显升高,尿三胆异常,血胆红素升高,肝功异常(如ALT、AST、r-GT、ALP等均有不同程度的升高)。B超、CT检查可见胆囊肿大、胆管有否扩张及结石,ERCP、PTC检查可更清楚显示肝内外胆管内的病变。
辅助检查
 1.实验室检查:ALT白细胞计数常超过20×109/L,中性粒细胞比例增高,胞质内可见中毒颗粒;②肝功能常有不同程度损害,胆红索升高以直接胆红素升高为主;③血培养细菌阳性率21%~57%,细菌种类与胆汁培养一致;④常见代谢紊乱,如代谢性酸中毒、低血钾、低血糖等;⑤肝门静脉和周围静脉血中内毒素浓度超过正常人10倍。
1.实验室检查:ALT白细胞计数常超过20×109/L,中性粒细胞比例增高,胞质内可见中毒颗粒;②肝功能常有不同程度损害,胆红索升高以直接胆红素升高为主;③血培养细菌阳性率21%~57%,细菌种类与胆汁培养一致;④常见代谢紊乱,如代谢性酸中毒、低血钾、低血糖等;⑤肝门静脉和周围静脉血中内毒素浓度超过正常人10倍。
2.B超检查:为首选方法,无创、经济、安全,可显示肝大,胆囊或胆总管、肝内胆管内的结石,肝内外胆管可显示不同程度的扩张,胆囊增大,张力高。由于受肠道积气的影响,对肝外胆管结石主要依靠胆管扩张的间接表现来推测,且对胆管梗阻的病因及梗阻部位确定有时困难。
3.CT分辨率:有所提高,不受肥胖、肠道积气等影响,在诊断胆管扩张程度、梗阻部位、引起梗阻病因方面具有优势,但因胆固醇结石在CT检查中不显影,因此,CT在确定胆道梗阻的病因学方面具有局限性。
4.MRI:可以MRCP)或排除急性胆管炎的诊断,在症状不典型的老年患者尤其有意义。磁共振胆胰管造影(MRCP)可无重叠地显示肝内胆管树影像、阻塞部位和范围。本法是一种无刨伤性的胆道显像技术,也是较为理想和先进的影像学检查手殷。
5.ERCP:ERCP对胆总管结石的诊断的准确率在89%~98%,因此,是目前诊断胆总管结石准确性最高的方法之一,诊断的同时可以进行内镜下介入治疗。但是ERCP需要插管造影,有造成胆管炎、出血和注射性胰腺炎等并发症的风险。
治疗
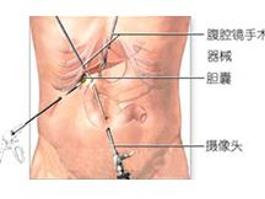 治疗原则是手术解除胆管梗阻,减压胆管和引流胆道。但在疾病早期,犹如急性单纯性胆管炎,病情不太严重时,可先采用非手术方法。约有75%左右的病人,可获得病情稳定和控制感染。而另25%病人,对非手术治疗无效,并由单纯性胆管炎发展成急性梗阻性化脓性胆管炎,应及时改用手术治疗。非手术治疗包括解痉镇痛和利胆药物的应用,其中50%硫酸镁溶液常有较好的效果,用量为30~50ml一次服用或10ml日3次;胃肠减压也常应用;大剂量广谱抗生素的联合应用很重要,虽在胆管梗阻时胆汁中的抗生素浓度不能达到治疗所需浓度,但它能有效治疗菌血症和败血症,常用的抗生素有庆大霉素,氯霉素,先锋霉素和氨卞青霉素等。最终还须根据血或胆汁细菌培养以及药物敏感试验,再调整合适的抗生素。如有休克存在,应积极抗休克治疗。如非手术治疗后12~24小时病情无明显改善,应即进行手术。即使休克不易纠正,也应争取手术引流。
治疗原则是手术解除胆管梗阻,减压胆管和引流胆道。但在疾病早期,犹如急性单纯性胆管炎,病情不太严重时,可先采用非手术方法。约有75%左右的病人,可获得病情稳定和控制感染。而另25%病人,对非手术治疗无效,并由单纯性胆管炎发展成急性梗阻性化脓性胆管炎,应及时改用手术治疗。非手术治疗包括解痉镇痛和利胆药物的应用,其中50%硫酸镁溶液常有较好的效果,用量为30~50ml一次服用或10ml日3次;胃肠减压也常应用;大剂量广谱抗生素的联合应用很重要,虽在胆管梗阻时胆汁中的抗生素浓度不能达到治疗所需浓度,但它能有效治疗菌血症和败血症,常用的抗生素有庆大霉素,氯霉素,先锋霉素和氨卞青霉素等。最终还须根据血或胆汁细菌培养以及药物敏感试验,再调整合适的抗生素。如有休克存在,应积极抗休克治疗。如非手术治疗后12~24小时病情无明显改善,应即进行手术。即使休克不易纠正,也应争取手术引流。
对病情一开始就较严重,特别是黄疸较深的病例,应及时手术。手术死亡率仍高达25~30%。手术方法应力求简单有效,主要是胆管切开探查和引流术。应注意的是引流管必须放在胆管梗阻的近侧,在梗阻远侧的引流是无效的,病情不能得到缓解。如病情条件允许,还可切除炎症的胆囊,待病人渡过危险期后,再彻底解决胆管内的病变。
预后及预防
预后
由于生活水平提高,卫生条件改善,各种诊断和治疗技术的发展,使本病的病死率有了明显下降。轻型急性胆管炎治疗效果极佳,其死亡与潜在疾病或手术并发症有关。重型急性胆管炎的病死率仍然较高,根据中国最近报道总病死率为12.3%~34%,其中AOSC合并中毒性休克者病死率为22.4%~40%,合并胆原性肝脓肿者病死率为40%~53.3%,出现多器官功能衰竭者预后极差,病死率高达60%~70%。显然急性化脓性胆管炎仍然是中国胆道外科最严重的疾病之一。为了提高治疗效果,进一步降低病死率,还需要认真研究疾病的病因和发病机制,改善饮食卫生习惯,加强自身保健意识,做到早期诊断和有效的治疗,预防胆道出血,胆源性肝脓肿,重症胰腺炎等各种并发症和多脏器功能衰竭的发生,才能有效的降低疾病的病死率,提高治疗效果。
预防
急性化脓性胆管炎是肝胆管结石、胆道蛔虫症的严重并发症,故该病的一级预防主要是针对肝胆管结石及胆道蛔虫的防治。①防治肝胆管结石,肝胆管结石的预防关键在于预防及消除致病因素。而已确诊为肝胆管结石的病人,则应高度警惕本病的发生,尤其在并发胆道感染时应更积极地防治。早期即应用大剂量敏感抗生素抗感染,注意水、电解质及酸碱平衡,加强全身支持治疗控制胆道感染。在全身情况允许的情况下尽早手术,去除结石,通畅引流,从而达到预防AOST的发生。②防治胆道蛔虫症。蛔虫进入胆道后造成胆道不同程度的梗阻,使胆道压力增高,当并发细菌感染时,可诱发AOST。另外,胆道蛔虫症也是肝胆管结石形成的重要因素。因此,防治胆道蛔虫症是预防AOST的极其重要的方面。主要是注意饮水、饮食卫生,防治肠道蛔虫病。一旦确诊即行驱蛔治疗,如已确诊为胆道蛔虫症,则应尽快治疗。给予镇痛、解痉、控制感染,促使蛔虫自行从胆道退出。另外,可作十二指肠内镜检查,用圈套器将部分进入胆总管口的蛔虫套住拉出体外。治疗无效时方考虑手术治疗。
并发症
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。
上一篇 生藤
下一篇 急性出血性坏死性肠炎