系统性血管炎
病因
(一)发病原因
系统性血管炎的病因相当复杂,由感染引致的感染性血管炎的病因比较明确,如某些致病微生物,细菌,病毒,立克次体,螺旋体,真菌等;又如某些化学物质,药物,其他致敏原,烟草等,这些致病抗原或有毒物质或其代谢产物,可直接损害血管内皮细胞引发血管炎性改变或介导免疫异常反应,如感染性血管炎时,病原体在血管壁内大量增殖,在启动免疫反应之前或同时即可引致炎性细胞聚集和血管炎性反应。
另一类血管炎是由免疫异常介导的血管炎反应,其病因则不甚明了,从免疫发病机制的不同,可大致分为以下几种情况。
1.免疫复合物介导 免疫复合物在血管壁沉积,招引和激活补体,激肽,纤溶酶,中性粒细胞,单核巨噬细胞,血管内皮细胞,血小板等,使其释放炎性介质,引致血管炎症,血管内血栓形成甚至血管坏死或破裂,这些致病性免疫复合物有些是在血管外形成,游离于血液中,再沉积于某些特定部位的血管壁上,有些是在血管壁原位形成的原位免疫复合物。
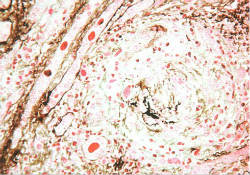 2.抗体直接介导 某些自身抗体对血管内皮细胞或血管的其他成分有较强的亲和力并可与之紧密结合,直接形成抗原抗体复合物,直接招致已被激活的T细胞或吞噬细胞的攻击,引致血管炎症,如肺出血-肾炎综合征时,抗肺泡隔膜的抗体直接攻击肾基底膜形成的Ⅱ型免疫反应损伤。
2.抗体直接介导 某些自身抗体对血管内皮细胞或血管的其他成分有较强的亲和力并可与之紧密结合,直接形成抗原抗体复合物,直接招致已被激活的T细胞或吞噬细胞的攻击,引致血管炎症,如肺出血-肾炎综合征时,抗肺泡隔膜的抗体直接攻击肾基底膜形成的Ⅱ型免疫反应损伤。
3.抗中性粒细胞胞质抗体介导 抗中性粒细胞胞质抗体(antineutrophil cytoplasmic antibody,ANCA)是针对中性粒细胞胞质颗粒及单核细胞中溶酶体成分的抗体总称,如针对蛋白酶-3抗体(PR-3-ANCA),髓过氧化酶(MPO-ANCA),乳铁蛋白及组织蛋白酶G等的抗体,此种抗体可直接激活此两种细胞释放炎性介质而引致血管炎症,如韦格纳肉芽肿,Churg-Strauss综合征等的发病都与此相关。
4.T细胞介导 T细胞能识别变异的自身抗原和移植抗原,对突变的细胞或移植物进行攻击,引致组织损伤或肉芽肿性炎症,如巨细胞动脉炎及急性移植物排斥反应等。
在临床系统性血管炎疾病中,上述免疫发病机制可单独存在,但大多数情况是复杂存在的或以某一种机制为主,而兼有其他情况,因而给系统性血管炎病因分类带来很大困难,有些血管炎病因至今未明,如动脉炎,巨细胞(颞)动脉炎等的病因及致病机制至今仍不甚清楚,而且目前关于血管炎的发病机制及病因的知识,仍然很不完善,有时甚至是矛盾的,相信随着研究的进展,必将揭开系统性血管炎的发病之谜。
(二)发病机制
一般认为系统性血管炎的主要发病机制与感染原对血管的直接损害和免疫异常介导的炎症反应这两方面的因素有关。
许多病原体感染可导致血管壁的炎性反应及对血管壁的直接损害,或因病原体的代谢产物而触发血管炎,更多的情况是病原体抗原与抗体形成免疫复合物在血管壁中沉积,启动免疫反应,导致炎性细胞在血管壁浸润,聚集和坏死。
免疫异常介导的炎症反应包括多种形式,如免疫复合物介导,抗体直接介导,血管内皮细胞损伤激活的中介物和抗中性粒细胞胞质抗体介导等,造成免疫复合物沉积在血管壁,激活补体,导致血管炎症,坏死,或是在炎症介质作用下,中性粒细胞胞质抗体与中性粒细胞内的靶抗原成分结合,导致中性粒细胞活化,产生氧自由基和脱颗粒,引起呼吸爆炸,以致血管内皮细胞损害,产生血管壁炎症,坏死。
病理:系统性血管炎的病理随受累血管的类型,部位,大小及病期各异,但基本的病理改变为中小动脉局灶性全层坏死性炎性改变,病变可呈节段性,病变部位可有血栓形成或动脉瘤样扩张,愈合的病变可出现纤维组织和内皮细胞增生,可导致管腔狭窄。
发病特点
了解血管炎引的发病谱,如好发年龄、性别等会有助于我们对其的认识,有时会对诊断有很大的作用
(1)年龄、性别分布
系统性血管炎性别分布随疾病不同而不同,总规律是除多发性大动脉炎和巨细胞动脉炎以女性多见外,其他疾病均为男性略多于女性,或无明显性别差异。总的分布是50岁以上的患者患病率为50岁以下患者的5倍。
A如PAN、CSS、WG及超敏性血管炎等发病高峰期在50多岁;B川崎病则均发生于儿童期;C多发性大动脉炎以青年发病为主,40岁以上很少发病;D过敏性紫癜绝大多数发生于4~7岁的儿童,成年发病的较少;
 E巨细胞动脉炎(又称颞动脉炎,TA)均发生于60岁以上的老年人中,随年龄的增高发病率亦增加,80岁以上TA发病率是60岁的6~30倍。
E巨细胞动脉炎(又称颞动脉炎,TA)均发生于60岁以上的老年人中,随年龄的增高发病率亦增加,80岁以上TA发病率是60岁的6~30倍。
(2)相对构成比
川崎病占5.2%
临床表现
1.系统性血管炎鵻的临床表现下述诸情况无确定解释时往往提示系统性血管炎的可能
(1)一般情况:发热、体重下降乏力、疲倦。
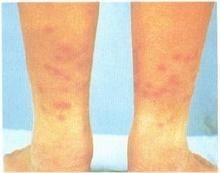
(3)皮肤:可触知的紫癜、结节荨麻疹、网状青斑浅层静脉炎、缺血性皮损。
(8)化验异常:贫血、血沉增快、肝功能异常血尿ANA阳性RF阳性血
冷球蛋白阳性低补体血症、ANCA抗体阳性血管紧张素转化酶活性升高。
上述表现并不是特异性的也见于感染、肿瘤等但在无可解释的情况下这些情况对系统性血管炎诊断提供某些线索:①提示血管炎的非特异性表现(贫血、血沉升快);②提示内脏受累范围(尿象、肾功能、肝功能、心电图、胸X射线片鼻旁窦X射线片);③除特发性血管炎、乙型肝炎、结缔组织病肾脏病等。
2.常见血管炎活检的异常发现。
3.血管炎的临床表现因受累血管的种类,部位及程度的不同而异,起病可隐匿性或呈急性发作,病变的程度和范围也轻重不一,有的表现为致命性的多器官受累,病情发展迅速难以控制,有的仅表现为轻微的皮肤损害,各种血管炎的临床表现可相互重叠,而且同一疾病在不同的患者或同一患者在不同的时期表现差异也很大,常见血管炎发病的一般情况和主要临床表现。
诊断
(1)首先区分原发与继发性
(2)ANCA,以上已对ANCA的意义进行了说明,这里主要强调下其在血管炎诊断中的应用。近来研究表明联合使用IIF法检测ANCA和ELISA方法检测PR3和MPO抗原,对于ANCA相关的血管炎具有很高的特异性。
ANCA相关血管炎:WG、CSS、MPA,这三种疾病在病理、临床、实验室特点方面有很多相似性,因此三者被归为一类。
1)它们合并的肾小球损伤(如灶性坏死、新月体形成、无或寡免疫球蛋白[Ig]沉积)相似;
3)这些疾病的组织学特点都是小血管(如小静脉、毛细血管和小动脉)易受累;
4)最重要的是,它们都是ANCA阳性。
(3)病理诊断:
血管炎可以累及体内任何血管,根据侵润细胞的种类与病理特点可分为:
白细胞破碎性血管炎;
巨细胞血管炎;
坏死性血管炎。
很多影像学检查有利于相关血管炎与其他疾病如动脉粥样硬化与大动脉炎可通过彩超来鉴别:动脉硬化闭塞症患者二维超声显示动脉内膜增厚、毛糙,闭塞腔内为大小不等、形态各异的强回声斑块堆积,部分显示为局限的低回声,形成不同程度狭窄或闭塞,CDFI显示闭塞管腔内无血流信号,闭塞动脉周围可见侧支循环血流。大动脉炎超声显示血管壁长堤状增厚,呈中低回声,正常结构消失,管腔呈连续性狭窄或闭塞。重度狭窄时CDFI表现为颜色变暗的纤细状血流,闭塞段显示管腔内无血流信号。大动脉炎血管呈向心性变化,动脉粥样硬化呈偏心性变化。
鉴别
应该鉴别不同部位炎症:
肺部:出现弥漫性、间质性或结节性病变,可以有咳嗽、气急、呼吸困难等表现;肾:出现血尿、蛋白尿,发生率高,常较早出现肾功能减退;
神经系统:因向颅内供血血管病变,引起脑缺血的症状、颅内血管炎可引起颅内出血或结节样病灶。供应周围神经的血管病变,可以引起神经病变而出现神经感觉、运动障碍;
鼻咽部:在韦格纳肉芽肿(血管炎中的一种),可有鼻咽部肉芽肿样病变,出现鼻塞、鼻出血等症状;
皮肤:很多血管炎都会出现皮疹、皮肤血管改变,有时皮疹是唯一的临床表现。在过敏性紫癜时,可以有皮肤出血点、出血斑。有些表现为结节样病灶,似蚊叮虫咬后出现的疙瘩,在变应性血管炎、白塞氏病等病种中,都会出现这种皮损。此外还有关节痛、消化道症状等。
治疗
目前系统性血管炎的治疗药物主要有糖皮质激素和细胞毒药物两大类。一般都需要长期治疗,但这两类药物长期应用都会引起严重的不良反应。因此,有效地控制炎症反应又要避免治疗药物所带来的严重并发症是治疗血管炎应遵循的原则。许多临床医生往往只注意药物的治疗作用而忽视它们的毒副作用。致使许多血管炎病人由于药物的副作用不能继续用药而导致治疗失败。
饮食保健
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。

 这些病变构成
这些病变构成