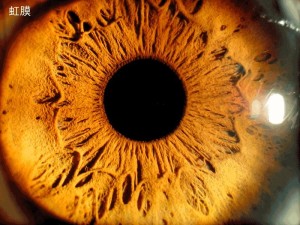
虹膜节段性萎缩
病因
①解剖因素:如小角膜,小眼球,常合并远视眼,前房浅、房角窄引起眼压升高。
②血管神经因素:导致血管舒缩功能失调,造成睫状体水肿、前移而阻塞房角,以及房水分泌过多,后房压力增高,使周边虹膜前移。
③高褶虹膜型病人:虹膜根部位置偏前,当瞳孔明显散大时,加重了周边虹膜的堆积,与小梁面接触,阻塞房水流出,导致眼压升高。除以上外,情绪激动:精神创伤、过度疲劳、气候突变,暴饮暴等,常为本症的诱因。
诊断
①病人觉剧烈眼痛及同侧头痛,虹视,视力下降,重者仅留眼前指数或光感,常合并恶心、呕吐、发热、寒战及便秘,也有腹泻者。
②体征:
A.眼压升高,一般在6.6~10.64kpa(50~80mmHg),个别高达13.3 kpa(100mmHg)以上。由上指压眼球坚硬如石。
B.瞳孔散大。
E.前房变浅及房角闭塞。
F.房水混浊。
H.晶体前囊下出现青光眼斑。
③临床分期:
 A.临床前期及先兆期:无任何自觉症状,但前房很浅,青光眼激发试验阳性者,称临床前期。急性发作前的小发作,每次发作多有诱因。常有虹视,眼胀痛,头痛,恶心等症状,经充分休息或睡眠后可缓解称先兆期。
A.临床前期及先兆期:无任何自觉症状,但前房很浅,青光眼激发试验阳性者,称临床前期。急性发作前的小发作,每次发作多有诱因。常有虹视,眼胀痛,头痛,恶心等症状,经充分休息或睡眠后可缓解称先兆期。
B.急性发作期:眼压急剧升高,混合性充血,角膜水肿如雾状,前房浅,瞳孔散大,房角闭塞,剧烈头痛,眼胀,视力严重下降甚至失明。
C. 缓解期 急性闭角型青光眼经治疗或自然缓解后勱,眼压可恢复至正常范围勱。眼部充血 角膜水肿消退健康搜索 中心视力恢复至发作前水平或略有降低健康搜索 房角重新开放健康搜索。这些患者房角遗留不同程度粘连性关闭,小梁网遗留较大量色素勱 尤其以下方房角处为甚,这时有少部分患者由于瞳孔括约肌麻痹,或虹膜节段性萎缩穿孔解除瞳孔阻滞之外,大部分患者激发试验仍可激发眼压升高 急性闭角型青光眼缓解期是暂时健康搜索的 如在此期及时行周边虹膜切除术 可解除瞳孔阻滞勱,达到预防再次急性发作的目扁鹊网的。
D.慢性期:急性发作后未经适当治疗,眼压中度升高,房角部分闭塞,晚期可见视野及眼底损害。
E.绝对期:持续高眼压,导致失明。
鉴别
【1】急性充血性青光眼发病急。有剧烈眼痛和偏头痛(患侧)或全头痛,视力急骤下降,恶心甚至呕吐。看灯光或月亮时有一红彩圈。患眼充血发红,角膜失去正常的透明性和光泽、变成混浊和发雾。瞳孔明显散大而呈现一种青绿色反光。眼球坚硬如石。眼压可高达50~60毫米汞柱或更高。一般发作数日可缓解,但视力已受到影响,如反复发作,可致完全失明。但也有少数病人发作一次就失明。因此对急性青光眼发作,必须采取积极抢救措施,甚至争分夺秒,千万不能耽误。
【2】原发性开角型青光眼(primary open angle glaucoma)又名慢性单纯性青光眼,俗称慢单。是由于眼压升高为基本特征,进而引起视神经损害和视野缺损,终于导致失明的慢性进行性眼病。开角型青光眼的房有,大多数是宽角,少数为窄角。原发性开角型青光眼可能是1种以上的病,伴有共同的导致视网膜神经节细胞和视神经的损害。本病发病隐蔽,常无自觉症状,多为常规眼部检查或健康普查时被发现。
治疗
急性闭角型青光眼是容易致盲的眼病之—,必须分秒必争,尽速使眼压下降。眼压下降后及时选择适当手术防止再发。
①首先使用缩瞳剂及碳酸财酶抑制剂或高渗迅速降低眼庄,使已闭塞的房角开放。
A.缩蝗剂,常用1%~2%毛果芸香碱溶液,每3~5分钟滴眼1次,待眼压降低或暄孔缩小改为每1小时滴服一次或每天4次。
B.肾上腺素能受体阻滞剂,常用0.25%~0.5%呵吗心胺,每日2次。
C.醋唑磺胺,首次药量为500mg口服,以后每次250mg。每天2~3次。
D.高渗剂,50%甘油,每公斤体重2~3次,口服,糖尿病人应慎用或禁用。20%甘露醇200~250mg/次,静脉滴注,一般30~60分钟滴注完毕。 50%葡萄糖溶液静脉注射40~60mg,每日1~2次。
预防:
①对中年以上,经常在傍晚出现眼胀、头痛、视蒙、虹视等自觉症状者。
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。