急性坏死出血性脑脊髓炎
疾病概述
急性坏死出血性脑脊髓炎,又称Weston Hurst 急性出血性白质脑炎,这是一种主要侵犯青年和儿童,最为凶险的一型脱髓鞘疾病。起病急骤,病情凶险,病死率高。神经系统症状出现急骤,以头痛、高热、颈强直和意识混乱发病。随后出现短暂的一侧或两侧大脑半球和脑干的体征,如局灶性癫痫发作、偏瘫、四肢瘫痪、假性延髓性麻痹和进行性加深的昏迷。
疾病病因
临床表现
本病常见于青壮年,发病前1~14天可有上呼吸道感染史,起病急,体温迅速升高,很快出现头痛、颈项强直等脑膜刺激征,以后出现脑病症状、癫痫、偏瘫、四肢瘫、吞咽困难和构音不清等局灶性神经系统症状。病人病情恶化快,出现精神混乱,定向力障碍,不安,偶尔出现幻觉,可有不同程度的意识障碍,或昏迷。常在1~11天内死亡。
病理生理
本病与急性播散性脑脊髓炎组织学上的改变相似,支持这两种相关的疾病有相同的基本病理过程。Behan 等发现,感染后脑脊髓炎患者和急性坏死出血性脑炎患者的淋巴细胞都可对纯脑源性髓鞘碱性蛋白反应而转化为原始淋巴细胞,这一事实进一步支持两种疾病的发病机制可能为迟发性过敏反应。Waksman和Adams 已证明实验性过敏反应性脑脊髓炎的血管病损,可以通过诱发Schwantzman 反应(静脉注射脑膜炎双球菌毒素)转化为坏死性脑脊髓炎的血管病损。少数从典型的坏死性脑炎恢复的患者后来发展成典型的MS。病理学发现有独特之处。在大脑切片上,可见一侧或两侧大脑半球白质被破坏至几乎液化的程度,主要影响双侧额叶。受累组织呈粉红色或灰黄色夹杂多发性小出血斑点。相同的改变也常见于脑干和小脑臂,偶见于脊髓。组织学检查发现广泛的小血管和血管周围脑组织坏死,伴有大量细胞浸润、多发性小灶出血和不同程度的脑膜炎性反应。病损分布于血管周围的病理特点与播散性脑脊髓炎相似,不同之处是增加了广泛坏死和大脑半球内病损倾向形成大的病灶。血管的病灶导致纤维蛋白渗出至血管壁和周围组织。同样的坏死性病损可发生于脊髓,而表现为暴发性脊髓炎是完全可能的,但这一推测难以得到病理学的证实。
检查
1.血常规
常有白细胞计数增多,有时可达30×109/L。
2.血沉增快。
压力增高,细胞数从数个淋巴细胞到多核细胞增生,也可达3×109/L,常见数目不等的红细胞,蛋白含量升高,但糖含量正常。
大脑肿胀、点状或环形出血,静脉周围脱髓鞘明显。镜下可见小血管纤维素样坏死,中性粒细胞、嗜酸性粒细胞浸润,血浆蛋白、红细胞、粒细胞分布于血管周围,环状出血合并静脉血栓形成。
5.其他辅助检查
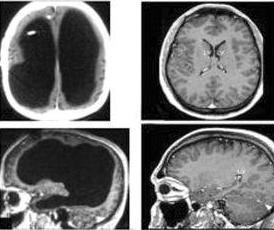
CT和MRI扫描显示大片白质病灶有利于诊断。
诊断
鉴别诊断
主要依据病史及临床表现进行诊断,脑活检、头颅CT及磁共振等检查均有助于本病与其它有关疾病的鉴别诊断:
(1)如患者近期曾接爱疫苗接种,其临床表现较典型,可能为疫苗接种后脑脊髓炎;
(3)如病毒性脑炎和脑膜脑炎,起病初常有全身违和,起病后发热、头痛、呕吐、脑膜刺激征阳性和其它脑损害,脑脊液的炎性改变较明显,但感染后脑炎如发生在病毒性感染的发热期中,则不易与之鉴别;
(4)如急性多发性硬化,虽可有发热和脑、脊髓的弥漫性损害,但其常见的临床表现:复视、眼球震颤、一侧或双侧球后视神经炎等则罕见于播散性脑脊髓炎;
发病前或发病过程中可见反复的口唇疱疹,其他前驱症状不明显。以精神症状最突出,有高热和抽搐以及高颅压等症状,可很快陷入昏迷,病死率极高。脑脊液中可见出血性改变。可检出特异性IgM抗体。脑电图以额叶和颞叶变化为主,可为慢波或癫痫样发放,双侧常不对称,一侧颞叶反复出现更有意义。CT和MRI均可见额叶和颞叶的出血样改变,这些是与急性播散性脑脊髓炎不同之处;
起病急骤,病情凶险,病死率极高,多于发病后几天内死亡。脊髓受累的症状较脑部症状少见,或被脑部症状掩盖。周围血和脑脊液可出现白细胞明显增高,以中性粒细胞为主,为免疫系统异常活跃的反映。影像学可在软化灶和坏死灶的内部或周边见到出血灶,亦为弥漫性表现,多为片状分布。
急性起病,表现为高热、头痛、抽搐和高颅压症状,可累及大脑、小脑、脑干和脊髓等多个部位。可表现全身中毒症状,周围血白细胞增高,以中性粒细胞居多。脑脊液早期以中性多形核白细胞为主,4~5天后可转为以淋巴细胞增高为主。发病后2周以后可检测出特异性抗体。MRI是对称性双侧丘脑、基底核病灶。
治疗方案
并发症
预后及预防
流行病学
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。
上一篇 脊髓前动脉闭塞综合征
下一篇 字


 应注意继发的
应注意继发的