胰腺外伤
疾病定义
疾病病因
在交通意外中,尤其是汽车驾驶人员当汽车高速行驶中汽车骤然撞于物体上,其强大的惯性使驾驶者的上腹部撞击于汽车方向盘上,导致胰腺受伤。有时当人体自高处坠落腰部呈过度层曲,同时双侧肋弓极度内收,瞬间一个暴发力,挤压于胰腺上,造成胰腺不同程度的损伤。
胰腺损伤的部位,随外力的方向而异,以胰腺头、体部常见。当外力作用于右上腹或脊柱右侧方,则胰头部易被挤压同时常合并有十二指肠、胆道肝脏损伤此类损伤后果严重,死亡率甚高可达70~80%;当外力直接作用于上腹中部则损伤多为胰颈、体部的部分或完全断裂并合并有肠系膜上动脉损伤;外力作用于脊柱左侧方,胰尾常易受伤,此时多伴有脾破裂。
疾病症状
①、仅胰腺自身损伤,在早期常不会导致立即死亡。早期死亡者往往因合并其他实质脏器伤、或大血管损伤大出血死亡。
②、胰酶的消化作用引起周围组织坏死、出血,使损伤后合并症高达30~50%.
③、单纯胰腺损伤或有轻度合并伤时,早期往往无明显症状及特异体征,常难以诊断,延误治疗则合并症发生率增高。
④、由于组织坏死及污染、失血、休克、免疫力下降,则感染扩散常易发生多器官功能衰竭,死亡率甚高。
⑤、中度损伤的早期,加之伤后胰液的分泌暂时受到抑制,或胰酶释放尚未被激活,故早期症状不典型,甚易误诊。在术前做出正确诊断者仅占50%。
胰腺损伤后合并其他脏器伤发病率甚高。开放性损伤合并其他脏器伤:肝脏损伤45~47%,胃肠伤47%,十二指肠伤24%,脾脏损伤21~25%,肾脏损伤23%,小肠损伤15%,结肠伤19%,血管伤30%.闭合性胰腺损伤合并其他脏器伤:肝脏损伤18%,胃损伤5%,十二指肠损伤15%;脾脏损伤15%,小肠伤8%,血管伤9%。胰腺外伤的合并伤很多。
检查化验
1、实验室检查:
血清磷脂酶A2(SPLA2)、C反应蛋白、α1-抗胰蛋白酶、α2-巨球蛋白多聚胞嘧啶核糖核酸(poly-(c)-specifi RNAase)、血清正铁血红蛋白、血浆纤维蛋白原等,这些项目的检查均有较好的参考价值。但尚未普及使用。
2、B型超声及CT检查:
可见小网膜囊积液、胰腺水肿等。因胰腺的损伤病理变化是进行性的,因此,影像检查亦应做动态观察。但有时与腹膜后血肿易于混淆。
疾病诊断
1.上腹部有挫伤
凡上腹部的钝挫伤,不论作用力来自何方,均应考虑到有胰腺损伤的可能。
胰腺损伤后,血清淀粉酶大多数升高,但损伤与升高的时间成正比。当疑有胰腺损伤时,收集2小时尿液测淀粉酶的量,比测定血清淀粉酶更为可靠。也可行腹腔穿刺或灌洗作淀粉酶测定以助诊断。胰腺损伤后的腹腔体液中,淀粉酶很快升高,绝大部分为阳性。
3.观察胰腺损伤后病情发展
胰腺损伤轻者为挫伤,重者可断裂、破裂,有时合并十二指肠损伤。胰腺挫伤开始症状较隐蔽,当胰液渗出致胰腺发生自身消化时才出现明显的症状。在严重挫伤而胰腺包膜又未破裂者,由于挫伤的组织肿胀,胰腺包膜的“紧箍”作用,则加重胰腺组织的损害。
并发症
胰腺损伤后,虽然做了较为合理的处理,死亡率仍然很高,因伴发的大血管或周围脏器的损伤所造成的死亡,往往超过胰腺损伤本身所引起的死亡。在幸存者中有30%以上出现并发症:如大出血、胰腺脓肿、假性胰腺囊肿、胰瘘等。
1.大出血:是胰腺损伤后十分凶险的并发症之一,往往因难以救治而死亡。
疾病治疗
1.胰腺损伤伴周围大血管伤,伤情凶险。剖腹后应先速迅探查这些损伤的大血管,予以相应处理。出血的胰腺组织不能钳夹止血,亦不可缝扎(特别是深部缝扎),以免损伤大的胰管。
2.正确估计损伤的程度、范围、有无胰管断裂。
胰腺深在,为横行的长条状,自十二指肠直达脾门,故手术切口不当将给手术探查带来极大不便,有时因暴露不良,而遗漏损伤部位。
7.诊断明确者,则可选用胰腺投影切口,或上腹部弧形切口,可将胰腺的头、体、尾部完全显露,显然这两种切口显露良好,但腹壁破坏大,手术时间长。因而在急诊情况下作一个正中切口,亦可完成对整个胰腺探查要求。
急诊处理
1.胰腺挫伤
可分为包膜完整与包膜破坏两种。前者是单纯的胰腺损伤,所谓“创伤性胰腺炎”多为此种损伤。对包膜破裂的胰腺挫伤,可采用卷烟引流加双套管引流,若引流管无胰液渗出,几日后即可拔管,即使仅有少量的胰液流出亦不应拔管。为了减少胆汁逆流至胰管内,亦可加胆管造瘘。对包膜完整的胰腺损伤,不予以引流是不妥的,因小的包膜破裂,即使是经过细致的探查也可遗漏,特别是胰腺背面的包膜破裂更易遗漏。
2.胰腺断裂
胰尾部断裂多无争议,将远端切除,近端残面缝合即可。胰颈、体部断裂若行胰管吻合是不妥的,因胰管的吻合不易正确,常易发生胰瘘、狭窄等并发症,故应采取远端的胰腺切除。这样不仅可减少胰瘘发生,亦不会因切除远段的胰腺而发生内分泌不足,又因不做肠道吻合,从而避免了带入胰酶激活素而导致胰腺炎。虽然胰岛的数量胰尾多于胰头、胰体部,但切除80~90%的胰腺,一般不会发生胰腺内分泌机能不全。若切除范围再增加则将发生胰腺机能不全。当切除胰组织过多时,术后应给适当的胰岛素,以防因剩余的少量胰腺细胞大量分泌胰岛素而致变性。
胰腺部分切除后,残留胰腺有无再生能力,结论与肝脏不同,其自发性再生能力有限。Parekh报告一组大白鼠试验的结果,用一种人工合成的胰蛋白酶抑制剂(FOY-305),它能通过增加内源性缩胆囊素(CCK)的释放机制,刺激大白鼠正常胰腺生长。实验结果表明胰腺切除后(66%远端切除),经管饲FOY-305刺激,胰腺可出现明显的再生能力,其再生过程随处理时间的增加先肥大后增生。胰腺团块的增生程度仅在处理后27天,即超过正常未切除的胰腺团块。此结果虽为研究阶段,但它对胰腺次全切除后,急性坏死胰腺炎后的胰腺功能不全的治疗,提出了一个新领域的启示。
3.胰头部损伤
胰头部损伤处理困难,仅行引流则将失败,若将断裂的尾侧段切除,将发生胰腺功能不全,故这两种处理方式均为不妥。其正确的处理原则是:①仅系挫裂伤,可将该处与空肠吻合;②已断裂,应将十二指肠侧断裂闭合,远段胰腺残面与空肠吻合,以保留胰腺功能,亦可用一段空肠插入胰腺两断端之间,行双断端空肠吻合,保留胰腺功能;③损伤距十二指肠甚近,或并有十二指肠破裂,应连用十二指肠一并切除,远端胰腺断面与空肠吻合。
胰头损伤合并十二指肠破裂较为常见,亦可合并下腔静脉、门静脉、肠系膜上血管伤。合并大血管伤者往往立即死亡。胰头合并十二指肠伤的死亡率甚高。
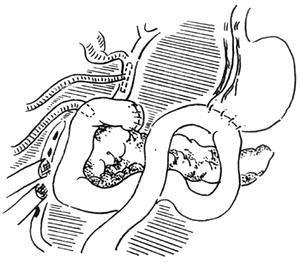
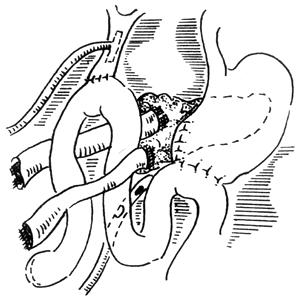
胰头挫伤及十二指肠破裂,可采用胃窦部分切除、端侧胃空肠吻合、十二指导肠造瘘、十二指肠破裂处缝合、迷走神经切断、胆总管造瘘,即将十二指肠“憩室化”(图1),并加以乳胶管引流及双套管引流。为防止返流,胃空肠吻合距损伤的十二指肠处不得少于60cm。但亦有人持不同看法,认为只将损伤处修补,并用空肠造瘘及深静脉高价营养即可。
注意事项
1、中度损伤的早期,加之伤后胰液的分泌暂时受到抑制,或胰酶释放尚未被激活,故早期症状不典型,甚易误诊。在术前做出正确诊断者仅占50%。
2、仅胰腺自身损伤,在早期常不会导致立即死亡。早期死亡者往往因合并其他实质脏器伤、或大血管损伤大出血死亡。
3、单纯胰腺损伤或有轻度合并伤时,早期往往无明显症状及特异体征,常难以诊断,延误治疗则合并症发生率增高。
4、由于组织坏死及污染、失血、休克、免疫力下降,则感染扩散常易发生多器官功能衰竭,死亡率甚高。
疾病护理
基础护理:
①给予病人半卧位,有利于引流管的护理,减少瘘液的渗出。
②预防肺不张及坠积性肺炎等肺部并发症的发生,鼓励病人深呼吸,做有效的咳痰,协助病人翻身、拍背,常规雾化吸入。
③预防压疮发生,应加强健康宣教,使病人认识到床上适当活动的重要性,应保持床铺干燥、平整,更换床单时应防止引流管脱出折断,病人骨突出部位应注意按摩,每2 h翻身一次。
④心理护理,胰瘘病人由于病情重、费用高、时间长、疾病反复等特点,病人的心理护理非常重要 ,讲解疾病和生命的重要性,树立战胜疾病的信念。
皮肤护理:
由于胰液的大量外渗,容易引起瘘口周围皮肤感染,可用氧化锌软膏涂抹,尽量有效吸引减少胰液外流。营养支持:胰腺外伤术后早期可根据病人状态给予胃肠外营养 ,待术后肠功能恢复,选用肠内营养( EN)治疗。EN制剂用氨基酸或短肽链水解蛋白及低脂肪制剂为主,用复尔凯鼻胃肠管,速度应遵循由慢到快,开始速度40 ml/h,后期改为100ml/h。浓度由低到高,温度用调温器维持在37 ~panjk ℃左右。防止腹泻,一旦出现腹泻应改为T,待病情稳定后改为EN直至经口进食为止。
深静脉插管的护理:
由于可能需要长期保持深静脉插管,因此对深静脉插管的护理至关重要,向病人及家属讲解深静脉插管的重要性及可能出现的不良反应。每日用碘酒、酒精擦试插管入口处及周围皮肤,每日更换敷料及输液管道。输液系统应保持密封状态。不作抽血、输血及营养液以外的液体的输注及测量中心静脉压应用。插管如有阻塞,可用等渗盐水先吸后冲,如不能恢复通畅应更换插管。
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。