小肠过敏性紫癜
病因
(一)发病原因
本病为免疫性疾病,其病因迄今尚未充分阐明,可能由于机体对某些过敏物质发生变态反应而引起毛细血管壁的通透性和脆性增高,变应原可由于多种因素引起,但其直接致病原因往往很难确定,与本病发生有关的因素有:
1.感染 包括细菌,病毒和寄生虫等。
2.药物 青霉素,链霉素,磺胺类,异烟肼,水杨酸钠,奎宁等。
(二)发病机制
各种有关致敏原仅对少数具有过敏体质的人才容易发生变态反应,以上各种因素引起自身免疫反应,免疫复合物损害小血管,发生广泛的毛细血管炎,甚至坏死性小动脉炎,造成血管壁通渗性和脆性增高,导致皮下组织,黏膜及内脏器官出血及水肿,电镜检查肾小球血管膜有免疫复合物沉着,经免疫荧光证明主要是IgA(少量为IgG及IgM),C3,纤维蛋白/纤维蛋白原,故过敏性紫癜肾脏损害与免疫复合物有关。
临床上分为速发型(第Ⅰ型)变态反应和免疫复合物(第Ⅲ型)变态反应两种。
速发型变态反应(35%):
患者在接受致敏原后,在体内产生大量亲细胞的IgE抗体,其Fc段可与血管周围及结缔组织中的肥大细胞及血液中嗜碱粒细胞膜上的Fc受体相结合,当患者再次接触致敏原时,后者即与已吸附在肥大细胞和嗜碱粒细胞膜上IgE的Fab段结合,激活这些细胞内的脂酶,降低细胞内环腺苷酸(cAMP)含量,促使细胞脱颗粒,释放系列生物活性物质如缓激肽,组胺等,引起胃肠道平滑肌痉挛,毛细血管扩张和通透性增加,引起组织器官出血和水肿。
免疫复合物反应型(25%):
 致敏原进入人体后产生相应的IgG型抗体,当致敏原再次进入体内后与相应的IgG结合,形成抗原抗体复合物;后者激活补体系统,吸引中性粒细胞吞噬免疫复合物,释放出溶酶体酶,累及皮肤,胃肠道,肾脏等器官的毛细血管壁,使其脆性和通透性增加,而出现相应的临床表现。
致敏原进入人体后产生相应的IgG型抗体,当致敏原再次进入体内后与相应的IgG结合,形成抗原抗体复合物;后者激活补体系统,吸引中性粒细胞吞噬免疫复合物,释放出溶酶体酶,累及皮肤,胃肠道,肾脏等器官的毛细血管壁,使其脆性和通透性增加,而出现相应的临床表现。
广泛的毛细血管及小动脉炎症为本病的基本病变,引起皮下,黏膜下及浆膜下组织的血管周围浸润及血样渗出,主要累及皮肤,肾,浆膜,滑膜等,肾脏可呈弥漫性或局灶性肾小球肾炎改变。
病理改变(15%):
本病在机体不同器官可发生相应的病理改变,小肠过敏性紫癜的主要病理改变为肠壁小血管的炎症,血管周围有中性粒细胞,淋巴细胞和浆细胞,血管壁有纤维素样坏死及血小板填塞和间质水肿,肠管的黏膜层水肿伴血性渗出物或出血,或因不规则肠蠕动而发生肠套叠,如皮肤病变主要在真皮层血管,血管周围有IgG及C3沉着而呈现紫癜和荨麻疹,肾脏累及时多为肾小球局灶性病变,轻重不一,荧光显微镜可见肾小球血管基底膜上有大量纤维蛋白,补体和抗体(主要是IgA)沉着,病情严重时在肾小球毛细血管可出现灶性坏死,近端肾小管上皮细胞肿胀和空泡形成等,本病亦偶可累及心脏,肺及脑血管,引起相应器官的损害。
类型
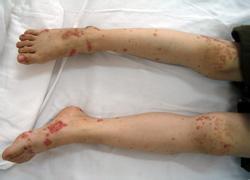
1、单纯性紫癫:常突然发病,损害局限于皮肤上,表现为针头至黄豆大的淤点、淤斑。主要发生于下肢,尤其是双小腿伸侧。皮疹分批陆续发出,每批约经2~3周消退,由于反复发作,病程可达数月至数年之久。本型一般无全身不适,病情重者有发热、头痛等症状。
2、关节型紫痛:起病时先有发热、咽痛、乏力、恶心呕吐等前驱症状,尔后皮肤出现紫瞟、风团、红斑,甚至有水疮、血疤、坏死或溃疡。皮损可发生于关节附近,伴关节疼痛是本型的主要特点,病程久者,关节可变形而影响关节功能。容易受累的关节有膝关节、肘关节、踝关节与腕关节等。此型可在数月至两三年内自愈,但容易复发。
3、胃肠型紫癫:本型多见于儿童及老年人,因为除皮肤有紫疫等损害外,还有腹痛症状,所以称为胃肠型紫疲,表现为脐周或下腹部隐痛或绞痛,伴有食欲不振、恶心呕吐、便秘腹泻以及便血等症状,个别可伴有肠套叠、肠穿孔甚至死亡。
4、肾型紫捷:小儿如果发生小肠过敏性紫癜常伴有肾脏损害,称为肾型紫瞟,常有血尿、蛋白尿、管型尿,严重者可发生肾功能衰竭,出现无尿、浮肿、高血压等症状。患有这一型的过敏性紫瞟,应及时到医院诊治,以免引起严重后果。成年人发生本型紫级,预后较差。
发病后如能及时驱除致病因素,对症处理,则较容易治愈。一般的治疗措施是口服维生素C,钙剂(葡萄糖酸钙)和芦丁等以减少血管通透性。皮质类固醇激素治疗过敏性紫瞟效果较好,特别是能减轻关节痛和胃肠道症状,但不能预防新淤点出现和防止肾脏损害
临床表现
本病典型表现可累及皮肤,胃肠道,关节及肾脏4个器官,四者可单独出现,也可以1种脏器症状为主合并存在。
多数患者在发病前1~2周有全身不适,乏力,食欲减退,头痛,发热或上呼吸道感染等前驱症状,皮肤紫癜是最常见临床症状,压之不褪色,多数分布于肢体和臀部,特别在两下肢伸侧更为多见,开始可表现为荨麻疹,随即变为鲜红色紫癜,并逐渐转为暗红色,皮肤淤点和淤斑大小不一,可呈散发存在或融合成片,严重可融合成大疱或发生中央坏死,部分可伴发血管神经性水肿,多形性红斑等皮肤过敏性表现。
小肠过敏性紫癜病例以腹部疼痛为主要表现,疼痛轻重不一,伴有恶心,呕吐,严重者可呈绞痛,甚至发生肠套叠,肠梗阻或穿孔等,部分患儿可以胃肠道累及或急腹症作为首发症状,随后才出现血尿或紫癜,手术探查可发现空回肠明显扩张,水肿伴淤点状暗红色病变,或呈肠段坏死等,这些病变系血浆渗出物进入肠壁和不规则肠蠕动所致。
其他亦可有关节及肾脏累及等症状,前者以大关节多见,因关节周围有渗出物而表现为关节疼痛和肿胀,症状消退后不留任何后遗症,肾脏病变轻重不一,轻者仅为短时间的血尿和少量蛋白尿,数周或数月后随着病变改善而消失;重者在出现血尿后不久,很快发展为肾功能衰竭,少数患者可发展为慢性肾炎。
检查
1.外周血 嗜酸粒细胞和中性粒细胞增多,血小板通常均正常,各种止血,凝血试验的结果均正常。
3.粪便隐血试验 可呈阳性或强阳性。
4.尿常规可见红细胞,蛋白,管型。
5.血清抗体检查 血清IgE水平可增高,50%病例血IgA增高。
6.B型超声检查 对小肠过敏性紫癜的诊断有一定帮助,表现为肠壁内渗出,肠壁不对称性低回声性增强等改变。
7.内镜及活检 肠壁可有嗜酸粒细胞浸润。
诊断
根据发病前的前驱症状,随之出现典型的皮肤紫癜及腹部症状,一般不难诊断本病。
但如果仅有腹部症状而不伴有皮肤紫癜时,应与各种原因引起的急腹症相鉴别,具有关节痛或蛋白尿者,也应该与风湿性关节炎或急,慢性肾小球肾炎相鉴别,少数患者当病变累及脑血管和脑膜血管而出现神经系症状或颅内出血时应与脑血管意外,脑部占位性病变等相鉴别。
鉴别诊断
一、单纯皮肤型
需与感染性紫癜、药物性紫癜相鉴别,后者紫癜特点为无一定好发部位,非对称,亦不分批出现。尚需与血小板减少性紫癜鉴别,后者的紫癜特点为散在小点状或片状,无融合倾向,不突出于皮表,不对称分布。
二、关节型
需与风湿性关节炎鉴别,后者的关节红、肿、热、痛及游走性均较前者明显,且皮疹多为环形红斑或多形性红斑。
三、腹型
需与急腹症鉴别,后者有腹部肌肉紧张,压痛明显,体温升高,甚至出现中毒性休克,白细胞明显增加。但须注意小肠小肠过敏性紫癜也可有肠套叠及肠穿孔。
四、肾型
治疗
1.一般治疗 消除可能引起本病的诱因甚为重要,原则上应停止接触任何引起过敏的物质,停用可能引起过敏食物或药物,病灶控制感染,驱除寄生虫。如链球菌感染,其中除并发慢性肾炎者以外,多主张采用对症治疗,尤以控制或消除腹部症状和关节症状为主。应用抗组胺类药物(异丙嗪、赛庚啶等),可减少渗出物。
2.激素治疗 由于皮质激素具有抗过敏、抗炎及减低血管通透性的作用,对腹部症状、皮肤紫癜及关节疼痛等效果良好。适当剂量的皮质激素常可使腹部疼痛在24h内缓解,但如肠道病变已累及组织器官者则效果较差,对肾脏病变者已无明显效果。有人报道认为激素治疗可早期缓解腹部症状,但不影响本病的自然病程。常用为泼尼松每天30~40mg,分3~4次口服。对病情较重或皮疹治疗1周不退者可加大剂量至每天60mg,也可考虑应用氢化可的松或地塞米松治疗,待症状控制后减量,乃至停药。
3.XⅢ因子浓缩剂 有人发现本病患者在出现临床症状的同时伴有XⅢ因子活性低下。因此,对3例以腹部疼痛为主的患者给予从胎盘中抽提的XⅢ因子浓缩物后,腹部疼痛和皮肤紫癜迅速改善,且无不良反应。
4.免疫抑制药 如以上疗法效果不佳时可试用免疫抑制药,特别是合并肾脏损害的病例。环磷酰胺2.5 mg/(kg?d),口服,或硫唑嘌呤2.5mg/(kg?d),口服,连续4~6个月。免疫抑制药也可与肾上腺皮质激素合用。
饮食禁忌
应禁食各种致敏食物。食物过敏是引起此病的一个主要原因,许多食物中的异体蛋白质可引起小肠小肠过敏性紫 癜,这些食物主要有鱼,虾,蟹,蛋,牛奶,蚕豆,菠萝等。病人一旦发现某种食物有致敏作用,应终身禁用这种食物,同时也不可使用与这种食物接触过的炊具和餐具。另外,小肠小肠过敏性紫癜患者最好不要食用自己从未吃过的新鲜花蕾之类的蔬菜,因为有报道说,植物花粉也是一种常见的致敏物。
其次,小肠小肠过敏性紫癜患者常因出血过多而致贫血,因此要适当多吃富含蛋白质及补血食物,以补充机体的需要。这些食物主要有瘦肉,禽蛋,动物肝,肾,菠菜,西红柿,海带,紫菜,木耳,大枣和豆类及其制品。
另外,应多吃高维生素C食物,维生素C有减低毛细血管通透性和脆性作用,患者多吃这些食物有助于康复。富含维生素C的食物有柚子,橙子,柑橘,苹果,柠檬,草莓,猕猴桃,西红柿以及各种绿叶蔬菜等。
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。

 2.
2.