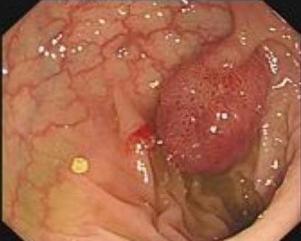
肠道息肉病
病因
大肠腺瘤腺瘤的组织学特征不仅是腺瘤分类的组织学基础,也是腺瘤诊断的依据,腺瘤分为管状腺瘤,绒毛状腺瘤,混合性腺瘤(即管状绒毛状腺瘤),腺瘤的组织学切片中常可见绒毛状成分,它是从病灶基部伸出的许多纤细分支,可见有丰富的黏液分泌,索芯由疏松的纤维结缔组织构成,表面被覆单层或多层柱状上皮细胞,绒毛成分的多少与腺瘤的恶性正相关,因此正确评价腺瘤中所含绒毛量对判断其恶变潜能有一定帮助,应了解同一腺瘤在不同部位,其绒毛成分的分布不一,在不同部位活检所取的组织其病理学诊断可以不同。
组织学上管状腺瘤早期仅见隐窝部由高柱状细胞密集排列,核染色深,杯状细胞减少,消失,病变进展可见腺管明显增生,延长,分支,扩张,腺腔大小不一,上皮细胞增生,向腔内突出,有乳头形成倾向;核浓染,有少数核分裂,但均位于基底,间质有少量结缔组织,小血管和炎性细胞浸润,与管状腺瘤不同,绒毛状腺瘤通常由大肠黏膜表面上皮发生,向肠腔生长,形成乳头状突起肿块,组织学呈典型的纤细绒毛状结构,绒毛常直接连接黏膜面,表面有单层或多层柱状上皮细胞,细胞大小不等,排列规则,核浓染位于基底,核分裂象多见,绒毛的索芯由纤维结缔组织构成,含不等量小血管和炎性细胞浸润,混合性腺瘤在组织学上呈管状腺瘤基础,混有绒毛状腺瘤成分。
腺瘤癌变表现为细胞核异型,极性消失,核浆比例增加及出现多量核分裂象等,根据其浸润深度可分为原位癌和浸润癌,两者以黏膜肌层为界,原位癌之所以不转移是因为肠黏膜固有层内无淋巴管存在,因此,临床上所说的腺瘤癌变往往是针对浸润癌而言,绝大多数的大肠癌来自大肠腺瘤癌变,影响腺瘤癌变的因素主要为不典型增生程度,腺瘤增大和绒毛成分增生程度,腺瘤增大和绒毛成分增多均可加重细胞的不典型增生程度,直径在1cm以下的腺瘤很少发生癌变,管状腺瘤癌变率较低,而绒毛状腺瘤的癌变率约为管状腺瘤的5倍以上。
本病属常染色体显性遗传性疾病,内镜下特点是大量的小型腺瘤,大多数仅几毫米大小,少数超过1cm以上,形态上为无蒂半环形,结节状隆起,表面光滑或分叶状,色红质软,有蒂或无蒂,密集型者呈现地毯样结构,组织学上与腺瘤基本相同,罕有增生性息肉,但癌发生率高,在5~20年内癌变终将发生,癌变平均发生年龄为39岁,以多中心发生多见。
Turcot 综合征(15%):
 本症表现为大肠多发性腺瘤及中枢神经系统恶性肿瘤的综合征,属常染色体隐性遗传,与家族性腺瘤病不同,该征腺瘤也呈全大肠分布,只是数目较少,散在,10岁以内很少多于100枚,10岁以上可多于100枚,癌变发生年龄早,一般在20岁以下,女性多见。
本症表现为大肠多发性腺瘤及中枢神经系统恶性肿瘤的综合征,属常染色体隐性遗传,与家族性腺瘤病不同,该征腺瘤也呈全大肠分布,只是数目较少,散在,10岁以内很少多于100枚,10岁以上可多于100枚,癌变发生年龄早,一般在20岁以下,女性多见。
4种病变组成:
(4)皮肤瘤变(包括皮脂囊肿和上皮样囊肿,多发于头背,颜面和四肢,有的可见牙齿畸形)。
有的将上述病变全部出现称完全型,如后3种病变出现两种为不完全型,只出现1种为单纯型,一般认为其遗传性,发病年龄,大肠腺瘤数目,类型,分布,癌变机会等均与一般家族性腺瘤患者相同,在临床上,与家族性腺瘤比较,大肠腺瘤发病年龄较迟,可出现在消化道外症状之后,腺瘤数较少。
Peutz-Jephers综合征也称为错构瘤性息肉病,属常染色体显性遗传,但临床上有家族史者仅占半数,其特征为:胃肠道多发性息肉;遗传性;特定部位的皮肤和黏膜出现黑色素斑点,黑斑好发于口唇周围皮肤和颊部黏膜,边缘清楚,直径约1~2mm,组织学表现为真皮基底内黑色素细胞数量增加以及黑色素沉着,息肉多数超过100个,以小肠内多见(64%~96%),大肠内为30%~50%,本病也可发生癌变。
大肠息肉的分类方法很多,根据息肉数目可分为单发和多发,但目前国内外较广泛应用的是以Morson的组织学分类法为基础,即将大肠息肉分成肿瘤性,错构瘤性,炎症性和增生性,此分类法的最大优点在于将大肠息肉统称为腺瘤,而其他非肿瘤性息肉则统称为息肉,演变为腺瘤,这种分类能明确区分大肠息肉的病理性质,对治疗具有更大的指导意义。
国内报告以腺瘤性息肉最为常见,而国外有人报道增生性息肉最常见,其发病率高达25%~80%;在成年人增生性息肉的发病率起码比腺瘤高10倍,但有学者在肠镜检查中则发现腺瘤的发生率是增生性息肉的3倍,据研究资料提示息肉的发生可能一开始主要见于远端结肠,这一点可从尸检材料中左侧息肉往往较右侧为多而得以验证,随年龄增加息肉逐渐由左侧向右侧发展。
腺瘤的组织发生,尚不十分清楚,最初研究表明深部隐窝细胞随着向表面的迁移,不典型增生逐渐发展,正常隐窝深部的上皮以硫酸黏液表达为主,而腺瘤性上皮硫酸黏液比唾液酸黏液为多,最近研究表明血型Ley抗原在许多腺瘤均弥散着色,而在正常黏膜仅见于深部隐窝有阳性反应,这些腺瘤上皮与隐窝深部上皮组化反应的一致性有力支持腺瘤起源于隐窝深部的可能,腺瘤起源的另一个假说是嗜酸性上皮,常位于腺瘤上皮附近,并见两者有移行现象,在大肠腺瘤→大肠癌序贯学说的基础上,存在正常大肠黏膜→管状腺瘤→管状绒毛腺瘤→绒毛腺瘤→大肠癌序贯现象,认为腺瘤的发生最初多为管状腺瘤,以后逐步向管状绒毛腺瘤和绒毛腺瘤转化,最后演变为大肠癌,同时在管状腺瘤和管状绒毛腺瘤阶段也会发生癌变。
无论腺瘤的发生是位于隐窝的什么部位,腺瘤组织增生主要是朝向管腔面形成突出向外的肿块,尽管所有腺瘤一开始均是呈广基型生长,但随着腺瘤的变大,一些腺瘤变为有蒂或亚蒂,在降结肠和乙状结肠,因肠蠕动较强,粪便成形,此处比肠道其他部位更易形成带蒂息肉。
症状特征
多数大肠腺瘤性息肉起病隐匿,无任何临床症状,少数表现为大便习惯改变,大便带血和黏液,稀便,次数增多,还有不同程度的腹部不适,偶有腹痛,消瘦,贫血等全身症状,极少数大便时有肿物自肛门脱出,有家族史的病例往往对息肉的诊断有提示作用,有些典型的肠道外症状常提示有息肉病的可能,一些患者常因肠道外症状就诊,切不可忽视,由于本病临床症状少,容易忽视或漏诊,因此,结肠息肉的诊断首先要提高对本病的认识,凡原因未明的便血或消化道症状者,尤其是40岁以上的中老年男性,应注意作进一步检查,以提高大肠息肉的发现率和确诊率。
检查化验
 1.粪便潜血试验:其诊断意义有限,假阴性较多,阳性者可提供进一步检查的线索。
1.粪便潜血试验:其诊断意义有限,假阴性较多,阳性者可提供进一步检查的线索。
2.X线检查:X线钡剂灌肠虽能通过钡剂的充盈缺损敏感地发现大肠息肉,但对病变常常不能正确分类和定性。
3.内镜检查:内镜检查不仅可直视下观察大肠黏膜的微细病变,而且可通过组织活检和细胞学刷片检查而确定病变的性质,因此是发现和确诊大肠息肉的最重要手段,内镜检查发现的息肉均须作活组织检查,以了解息肉的性质,类型以及有无癌变等,小的或有蒂息肉可用活检钳或圈套器电切摘除后送验,大的或广基的巨大息肉则往往只能行钳取活检,由于该病在人群中有较高的发病率,因此,多在结肠癌普查或对有胃肠不适患者进一步检查时偶尔发现,如果结肠镜检查发现直径小于1cm的息肉,通常需进行活检,然后根据病理结果进一步处理;如果是直径大于1cm的息肉,则无需活检,直接在结肠镜下行息肉切除;如果息肉是在乙状结肠镜下发现,且活检证实为腺瘤,则需结肠镜进一步检查,以排除近端结肠中可能存在的其他腺瘤或赘生性病变。
由于同一腺瘤中,不同部位的绒毛成分量及不典型增生程度的不一,所以钳取活检处病变并不能完全代表全貌,活检处无癌变亦不能肯定他处腺瘤无癌变,因此腺瘤的不典型增生程度及无癌变往往需切除整个肿瘤,仔细地切片检查后方能肯定,钳取活检病理结果可供参考,但并非最后结论,临床上这种术前钳取活检的结果与术后病理诊断不一的情况在绒毛状腺瘤中相当常见。
诊断
1.临床表现。2.X线检查。3.内镜检查。
息肉的检出有3种途径,最常见者是患者因肠道功能不良(如肠易激综合征等)或直肠出血来就诊而偶然发现;第2种是在无症状人群普查中发现;第3种是息肉较大,患者因便血或息肉本身的症状来就诊而检出息肉,由于息肉多无临床征象,因此通过第3种途径发现息肉十分有限。
鉴别诊断
腺瘤是大肠黏膜上皮组织向肠腔的突出物,外观略呈红色,借此可与呈灰白色的增生性息肉鉴别,但即使是有经验的内镜医生确诊亦不超过70%,对于直径在0.5cm以下的腺瘤或>0.5cm以的增生性息肉,极易发生误诊。
1.管状腺瘤 多数腺瘤为管状腺瘤,好发于直肠,乙状结肠,有蒂多见,占85%,大小由数毫米至10cm不等,以1~2cm直径大小的腺瘤多见,腺瘤形态多呈球形或半球形,表面光滑,可有浅裂沟,明显充血,发红,部分有点状出血斑,形成虎斑样结构,有继发感染时,表面附有黏液脓性分泌物,5%~10%的管状腺瘤在蒂部周围邻近黏膜,甚至在腺瘤顶对侧肠黏膜可出现白斑,白斑呈圆点状,成簇小片分布,组织学上主要是炎症变化。
2.绒毛状腺瘤 好发于50岁以上成人,较少见,多见于左半结肠,其中直肠约占82%,乙状结肠约占13%,右半结肠极少见,质地较脆,常伴糜烂出血,一般直径大于2cm,较管状腺瘤大,并随年龄增加而逐渐增大;表面不光滑,有无数细绒毛状突起,往往附有大量黏液;大部分为无蒂和亚蒂,有蒂仅占17%,形态不规则,无蒂者呈花坛状或菜花样,亚蒂呈绒球,有蒂者类似于成串葡萄。
3.混合性腺瘤 类似于管状腺瘤,以有蒂,亚蒂多见,可见表面不光滑,可有纵深裂沟,呈分叶状,伴许多绒毛状突起。
4.家族性多发性腺瘤病 主要症状是大便带血和黏液,癌变者常发生肠梗阻,也有无症状者,家族性腺瘤病的突出特征为大肠的多发性腺瘤,数目以超过100枚为标准,腺瘤分布以左半结肠,尤以乙状结肠,直肠最多,在X线下呈现为全大肠内广泛分布近乎一致的圆形充盈损,直径0.3~0.5cm,轮廓光滑,在息肉密集的部位,气钡双重造影极似玉米样排列,但用传统的钡剂灌肠则容易被钡剂淹没而漏诊。
并发症
治疗用药
(一)治疗
1.非手术治疗
 大肠息肉的处理原则是发现息肉即行摘除,治疗方案的选择依其所在部位,有无蒂,大小及恶性潜在性而定。非手术治疗主要是内镜下高频电凝息肉切除术,或激光或微波切除术。术前行肠道清洁准备,在凝血机制无障碍的情况下进行切除,术后进食少许流汁或禁食1~3天,限制活动量,静脉给予止血(如酚磺乙胺3.0g/d)、抗炎(针对革兰阳性菌的抗生素)、保护肠黏膜(双八面体蒙脱石等)治疗,密切观察大便颜色、肠鸣音等,密切注意有无出血、穿孔发生。
大肠息肉的处理原则是发现息肉即行摘除,治疗方案的选择依其所在部位,有无蒂,大小及恶性潜在性而定。非手术治疗主要是内镜下高频电凝息肉切除术,或激光或微波切除术。术前行肠道清洁准备,在凝血机制无障碍的情况下进行切除,术后进食少许流汁或禁食1~3天,限制活动量,静脉给予止血(如酚磺乙胺3.0g/d)、抗炎(针对革兰阳性菌的抗生素)、保护肠黏膜(双八面体蒙脱石等)治疗,密切观察大便颜色、肠鸣音等,密切注意有无出血、穿孔发生。
(1)高频电凝切除术:根据息肉的形态、大小、数量,及蒂的有无、长短粗细可采用以下方法。
③“密接”摘除法:主要用于长蒂大息肉,难以悬于肠腔者采用大息肉密接肠壁电凝切除法。
④高频电凝热活检钳法:目前很少应用。
(2)活检钳除法:主要用于单发或少数球状小息肉,简便易行,又可取活组织病理检查。
(3)分期分批摘除法:主要用于10~20颗息肉患者无法一次切除者。
2.手术治疗
息肉病患者可采取内镜、外科手术联合治疗法,这样既可达到治疗目的,又可维持大肠正常功能。外科手术指征常为:10个以上多发性、体积较大,且局限于某一肠段的腺瘤;较大息肉堵塞大半肠腔,蒂部显示不清或广基腺瘤,基底直径>2cm。大肠腺瘤切除后复发率高,有多发性腺瘤可能,应根据患者组织学类型制定细致的临床随访计划,及早发现病变并给予及时治疗。
恶性大肠息肉是指含有侵入性癌细胞的腺瘤,并有癌细胞穿过黏膜肌层进入黏膜下层。与重度不典型增生的腺瘤相比,恶性腺瘤的癌细胞并不局限于黏膜内,所以,有转移的可能性。对结肠镜下切除的恶性息肉应根据息肉切除基底部位是否残留癌细胞或是否有淋巴结转移等确定手术治疗指征。结肠镜下当一个息肉被怀疑为恶性时,内窥医师应首先估计是否可在内镜下切除,有蒂或小的无蒂息肉可被完全切除,而大的无蒂息肉应先进行活检。息肉被切除后,所有组织应送病理检查(即全瘤病检),息肉所在的部位也应详细描述,因为如果息肉被发现是恶性时,则必须手术治疗。也可将印度墨水注入息肉切除部位的肠壁,为今后可能的手术部位留下永久性定位标志。
3.定期随访
由于大肠息肉,特别是腺瘤性息肉已被学者公认为癌前期病变或状态,所以,对大肠息肉患者的定期随访,已被提到防治早期大肠癌的高度来认识。大肠息肉,尤其腺瘤息肉,定期随访是防止息肉恶变的重要一环。息肉的再检出率较高,国外报道13%~86%不等,新检出的息肉除部分为残留息肉再次生长的复发息肉外,一些为大肠新生息肉和遗漏息肉。为保持肠道无息肉状态,防止大肠癌的发生,制定一个经济有效的随访计划是必要的。
(二)预后
在波士顿召开的第三次国际大肠癌会议中大肠腺瘤组讨论建议的方案较为详细。他们指出腺瘤患者在腺瘤切除后再发新腺瘤及局部腺瘤再复发的危险不一,故应区别对待。
(1)低危组:凡是单个、有蒂(或广基),但<2cm管状腺瘤,伴轻或中度不典型增生的腺瘤。低危组腺瘤在切除腺瘤后1年复查,如阴性可每隔3年检查1次,共2次,然后每隔5年检查1次。但在随访时,每年须作大便潜血试验。复查中一旦发现息肉即行内镜摘除。
(2)高危组:有以下情况之一者属高危:多个腺瘤、腺瘤直径>2cm、广基的绒毛状或混合型腺瘤、腺瘤有重度不典型增生或伴原位癌、腺瘤已有浸润性癌变者。高危险组的随访方案是腺瘤切除3~6个月作内镜检查,如阴性隔6~9个月再检查1次,如再次阴性可隔1年检查,如仍为阴性,每3年再检查1次,其期间每年需作大便潜血检查。
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。