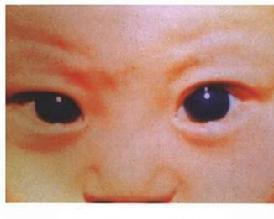
原发性婴幼儿型青光眼
概述
原发性婴幼儿型青光眼(primary infantile glaucoma)是一种先天遗传性小梁网或虹膜角膜角发育不良,阻碍了房水排出而形成新生儿、婴幼儿青光眼。大多数原发性先天性青光眼的患者呈单个发病。大约10%的患者有明显的常染色体隐性遗传的特点。在这种情况下,父母通常只是杂合子的携带者而没有发病。
流行病学
 原发性婴幼儿型青光眼占先天性青光眼的50%~55%,国外统计患病率为0.008%中国患病率为0.002%~0.0038%。新生儿中先天性青光眼的患病率为1/万Duke Elder发现在一般眼病患者中,先天性青光眼的发生率占0.01%~0.04%,而在盲人中占2%~15%此型青光眼以男性多见,根据近10年中国的病例报告,514例病人中男性375例(72.95%)女性139例(27.05%),男女之比为2.7∶1,欧美男女之比为3∶2。
原发性婴幼儿型青光眼占先天性青光眼的50%~55%,国外统计患病率为0.008%中国患病率为0.002%~0.0038%。新生儿中先天性青光眼的患病率为1/万Duke Elder发现在一般眼病患者中,先天性青光眼的发生率占0.01%~0.04%,而在盲人中占2%~15%此型青光眼以男性多见,根据近10年中国的病例报告,514例病人中男性375例(72.95%)女性139例(27.05%),男女之比为2.7∶1,欧美男女之比为3∶2。
有10%~12%的先天性青光眼患者有家族史,而大多数属于散发。关于遗传方式有几种学说:
1.常染色体隐性遗传学说 以Francois为代表。家族成员发病者以同胞为多,同代发病率(包括患者本人在内)为25.5%。用Just-Weinberg矫正公式算出的矫正同代发病率为9.8%,外显率为40%。同时患者的亲代常有近亲通婚史(8.1%)。这些都说明原发性婴幼儿型青光眼为常染色体隐性遗传。也有少数家庭有连续传代史,这可以用患者与杂合子通婚,子代50%呈现疾病的“假显性遗传”来解释。如按原发性婴幼儿型青光眼在总人口中发病率为0.008%计算,人群中杂合子为2.8%(假定外显率为40%)。所以患者与外表正常者通婚,约有1/36的机会与杂合子通婚;倘与近亲婚配,则遇到杂合子的机会更大Francois认为患者父母近亲婚配率超过8%。
2.多因子学说 是由Fraser、Merin等提出。因为先天性青光眼两性发病率不等,男性多于女性同代发病率又明显低于预期的隐性遗传的发病率。亲代发病率与子代相近。再加上双生子调查,同卵双生子发生先天性青光眼的一致率低于1.0。这些都支持多因子遗传。
病因
发病原因
虽然普遍认为原发性婴幼儿型青光眼眼压升高的机制是由于先天性因素导致虹膜角膜角发育异常,从而导致房水外流受阻但迄今为止关于虹膜角膜角分裂发育、分化异常、小梁发育异常以及如何产生此种异常等病理和发病机制的精确过程,仍未完全明了,还存在许多有争论的问题。事实上,虹膜角膜角的形成、房角网状组织的分化和Schlemm管的出现经历了十分复杂的生物发育过程,其中任何一个环节出了问题都可能发生房水外流不畅。
发病机制
关于原发性先天性青光眼发病机制的有关理论。虽然人们已经普遍接受虹膜角膜角发育异常导致房水外流受阻是原发性先天性青光眼眼压升高这种观点但是由于对正常房角发育、分化、分裂特化的精确过程还没有完全清楚,因此长期以来对确切的发病机制尚存在着各种不同的理论。较有代表性的理论归纳起来有以下几种:
1、Barkan膜理论 Barkan于1955年首先提出原发性先天性青光眼的发生是由于胚胎在发育的过程中中胚层的细胞重吸收不完全,残留一层无渗透性的薄膜覆盖在房角的表面,阻碍了房水的外流,导致眼压升高。随后有人用扫描电镜观察也发现小梁网有一层连续的内皮层,正常的情况下胎儿在发育的最后几周形成孔穴状空腔,而原发性先天性青光眼则残留而成为无渗透性膜。因此他们支持Barkan膜的存在是导致原发性先天性青光眼发病的原因这一理论。房角切开治疗先天性青光眼这种手术方式就是根据这种理论而设计。
2、虹膜角膜角的中胚层萎缩不完全 Mann认为原发性先天性青光眼是因为虹膜角膜角的中胚层萎缩不完全导致异常组织残留,阻碍房水的外流从而引起眼压升高。
3、虹膜角膜角的中胚层分裂不完全 AllenBurianBraley等人指出虹膜角膜角的中胚层分裂不完全造成了房角的先天缺损。
4、虹膜角膜角的小梁组织细胞重排失败 Smalser和Ozanics对原发性先天性青光眼发病机制的解释是,胚胎早期虹膜角膜角细胞在重新排列的过程中,中胚层错误地进入正常的小梁网,从而影响了房水的流出。随后光镜和电镜的检查发现原发性先天性青光眼葡萄膜小梁的结构发生改变且部分婴幼儿和青年性青光眼患者Schlemm管的内皮细胞下有较厚的一层不定型物质,这些现象也支持这一观点。
5、神经嵴细胞发育受阻 Johnston的研究表明,角膜间质层、内皮层、虹膜、睫状体、巩膜、小梁网和葡萄膜内层都来源于神经嵴细胞。一旦起源于神经嵴细胞的虹膜角膜角发育受阻其结构就发生异常改变。
6、综合理论 由于上述任何单一种理论都不能完满的解释原发性先天性青光眼的发病机制。于是有人提出一种综合的理论:原发性先天性青光眼的发生是由于起源于神经嵴细胞的虹膜角膜角发育受阻通过一种或多种的机制导致房水外流受阻塞;睫状体和虹膜的高位附止到达小梁网上,造成对小梁网网孔的压缩;另外小梁网的不同平面发育异常,如Schlemm管的异常也可能是其中的原因。
临床表现
 原发性婴幼儿型青光眼的临床过程各异,有人统计30%存在于出生时,88%发生于出生后第1个月。Becker和Shaffer发现60%的病例在头6个月内诊断,80%以上的病例在1岁内得到诊断。原发性婴幼儿型青光眼虽然也是以高眼压造成视神经的损害为特征,但由于婴幼儿时期的眼球及其婴幼儿自身仍处于发育活跃阶段,因此不同于其他年龄的青光眼患眼和患者,常具有其独特的临床症状及体征。
原发性婴幼儿型青光眼的临床过程各异,有人统计30%存在于出生时,88%发生于出生后第1个月。Becker和Shaffer发现60%的病例在头6个月内诊断,80%以上的病例在1岁内得到诊断。原发性婴幼儿型青光眼虽然也是以高眼压造成视神经的损害为特征,但由于婴幼儿时期的眼球及其婴幼儿自身仍处于发育活跃阶段,因此不同于其他年龄的青光眼患眼和患者,常具有其独特的临床症状及体征。
并发症
继发性青光眼合并其他发育异常者,如Axenfeld-Rieger综合征Sturge-Weber综合征及母体风疹综合征(maternal rubellesyndrome)等均可存在。此类异常多数致病原因与先天性婴幼儿型青光眼根本不同。且对用于治疗原发性婴幼儿型青光眼的房角切开术、外路小梁切开术等反应很差。偶有小梁发育不良(trabecular dysgenesis)与其他发育不良同时存在,可以用受损组织为同一神经嵴细胞来源解释有些病例如青光眼合并Sturge-Weber综合征,其虹膜角膜角在组织学上与原发性婴幼儿型青光眼相同。在青光眼的病因上,上巩膜静脉压的增高可能是附加原因。母体风疹综合征的虹膜角膜角在临床上和组织病理学上均与原发性婴幼儿型青光眼相似。有些关于原发性婴幼儿型青光眼的报道,实际上是不明显的或临床症状不明显的母体风疹综合征。
检查
组织病理学检查:发现原发性婴幼儿型青光眼的房角组织改变有虹膜附着靠前,虹膜突存在巩膜嵴未发育,睫状肌纵形纤维直接附着于小梁网上。小梁网粗细、长短不等,构成小梁网的“小梁束”异常变粗,排列紧密或相互融合小梁板压缩网眼变窄,内有蛋白、细胞碎片等沉积物。在小梁网眼内破碎的细胞器和变性的蛋白沉积物中,有不同程度的纤维化Schlemm管呈裂隙或线状狭窄,表面覆以原始间叶组织,在Schlemm管区内皮下存在一种无定形物质内皮细胞有变性和坏死,细胞器稀少,核糖体增多,内质网扩张或溶解,胞质内有空泡形成并见大量微丝线粒体肿胀。多数未见无渗透性薄膜,但见到小梁形成的致密物在光镜下不能分辨为单个细胞或薄的板片,给人以连续膜的错觉。小梁板片处于拉紧状态,当周边虹膜后退时尤为明显因睫状肌纵形纤维异常附着于小梁,肌肉收缩时使小梁板片紧密,小梁间隙封闭造成房水流出阻力增加。有人发现红细胞可穿过内侧的小梁间隙而在受压缩的外侧小梁间隙及邻近Schlemm管区则未见红细胞,表明病变发生于该部。
诊断
原发性婴幼儿型青光眼呈现典型表现,如角膜增大、混浊、Haab纹,眼压升高,视盘的杯凹扩大等,易于做出诊断。但这些病例或多或少已经发生了视功能的直接损害,并且还会因眼球解剖结构的改变影响视功能的健康发育而间接地造成进一步的损害。因此,早期诊断非常必要,应根据家长亲属的观察、患儿的临床表现特征及细致的眼科检查做出综合判断。临床上有不少原发性婴幼儿型青光眼的患儿因畏光、流泪、角膜水肿混浊就诊而误为角膜炎症的。
在婴幼儿出现畏光流泪、眼睑痉挛眼球和角膜扩大等其中的任一表现,就应警惕青光眼的可能,并作如下的检查:大多数病例在全身麻醉下进行全面检查后依据上述的表现特征不难做出正确的诊断。如所测眼压正常,但其他婴幼儿型青光眼的临床体征存在,亦可诊断为原发性婴幼儿型青光眼。眼压在正常范围可能受前述的多因素影响而使测得眼压偏低Hoskins等对1组正常婴幼儿(74只眼)和原发性婴幼儿型青光眼(159只眼)在全身麻醉下测量眼压结果是:正常婴幼儿有12%≥21mmHg,而原发性婴幼儿型青光眼≥21mmHg的占91%。如果缺乏角膜扩大和视盘杯凹不明显,即使眼压有所偏高也暂不下诊断。在上述检查不能明确时,应告诉家长密切观察患儿的症状表现,定期随访可以经过4~6周后再复查观察角膜、眼压和眼底的变化以获取更多的诊断支持证据。
治疗
原发性婴幼儿型青光眼原则上一旦诊断应尽早手术治疗。抗青光眼药物在婴幼儿的安全性难以评价,且如有不良反应患儿通常也不会自诉。因此,仅用作短期的过渡治疗,或适用于不能手术的患儿。
1、药物治疗 由于儿童身体状况及婴幼儿青光眼的特殊性,其药物治疗不仅要考虑降眼压的效果,而且要根据儿童的生理特点以及各种青光眼药物的特性来选择。此外,还要将婴幼儿青光眼的表现及药物治疗的要求、注意事项告诉患儿家长,并取得其配合。药物治疗的原则是选择低浓度和全身影响小的制剂,如0.25%噻吗洛尔,0.25%的倍他洛尔,1%毛果芸香碱,1%布林佐胺等滴眼液,口服乙酰唑胺为5~10mg/kg体重,3~4次/d。滴药时要避免患儿哭闹,将药液挤出眼外,影响疗效;同时要压迫泪囊区,防止药液经鼻泪道和鼻腔的黏膜吸收而产生全身的不良反应。对于手术未能完全控制眼压者,或有其他病残,预期寿命短或全身麻醉有危险而不适于手术的患儿,需要较长期药物治疗,尤其要注意全身的药物不良反应,必要时应与儿科医生共同处理。
2、手术治疗 原发性婴幼儿型青光眼的早期诊断及早期手术治疗是争取较好预后的关键。对3岁以下患儿可选用外路小梁切开术(trabeculotomyab externo)或虹膜角膜角切开术(goniotomy),3岁以上及所有伴角膜混浊影响虹膜角膜角检查的病例均适于外路小梁切开术。特点是术后不需滤过泡引流,其房水循环仍为生理性的外流途径。从手术效果来看,首次手术成功率高,患儿在1~24个月龄,尤其1~12个月龄时手术成功率高,术后畏光、流泪、睑痉挛症状多数很快解除。外路小梁切开术和房角切开术可多次施行,如失败则选择小梁切除术等其他滤过性手术。
(1)外路小梁切开术:此手术是经巩膜切口,暴露Schlemm管,从管内钝性切开Schlemm管内壁及小梁网,使房水进入Schlemm管而重新建立有效的房水外流途径从而治疗青光眼的一种显微手术。该手术是公认的治疗原发性婴幼儿型青光眼的理想手术,并发症少,其疗效与虹膜角膜角切开术相同,不需要特制的房角镜和训练有素的助手,对手术器械和操作技术的要求也不如虹膜角膜角切开术高。对因角膜混浊而无法施行虹膜角膜角切开术的婴幼儿型青光眼,外路小梁切开术更是首选的手术方式。万一在手术中找不到Schlemm管不能完成小梁切开时,可以临时改做小梁切除术。找到Schlemm管并准确切开小梁是该手术成功的关键。由于婴幼儿型青光眼的眼球扩大,使得病理状况下的角膜缘解剖标志发生改变,可以变得模糊不清,甚至完全消失,Schlemm管难以确认。另外,Schlemm管发育不全或内壁存在隔膜,以及晚期病例的长时间眼压升高挤压Schlemm管可使其成为一潜在的腔隙等等,均是术中寻找Schlemm管困难的主要原因。
因此,根据患眼病理变异重新定位角膜缘解剖标志很重要。这些眼球扩大的患眼,其Schlemm管会随着角膜缘的扩大而相应地后退。在手术显微镜下用Goldmann房角镜做虹膜角膜角结构的观察和虹膜角膜角顶点的定位,对术中准确寻找和正确切开Schlemm管非常有用,可以大大提高小梁切开术的手术成功率。该手术术后处理有一特殊之处,即于手术结束时就给以1%毛果芸香碱滴眼,术后3次/d,通常用药持续3个月。目的是通过收缩瞳孔将虹膜根部拉离小梁切开处,以保持小梁切开间隙与Schlemm管腔之间的畅通。与其他抗青光眼手术相比,外路小梁切开术的并发症少且多不严重。手术中前房积血最多见,达到81%,但严重出血仅3.6%,绝大部分(85.5%)于手术后3天内完全吸收。有观点认为轻度前房积血是准确切至Schlemm管的特征,上巩膜静脉内的血液能通过小梁切开处返流到前房。报道的其他并发症还有:睫状体或脉络膜脱离,虹膜脱出,虹膜根部断离,晶状体脱位、混浊,角膜血染,虹膜周边前粘连等,这些并发症大多系手术操作不当,误伤周围组织所致。
(2)房角切开术:是治疗原发性婴幼儿型青光眼的经典手术,根据Barkan膜理论设计,从虹膜角膜角切开覆盖于小梁网上的Barkan膜,即打开一通道使房水流向Schlemm管。一旦靠近Schwable线处角巩膜小梁前面的残存中胚叶组织膜被切开,虹膜附着后退,睫状肌对小梁纤维牵拉被中断,即可减少小梁压力,增加房水排出而降低眼压。手术在Barkan虹膜角膜角镜及手术显微镜下进行,助手用齿镊固定上下直肌以便转动眼球,术者用Barkan虹膜角膜角切开刀从周边角膜入眼,穿过前房到对侧房角,切开紧靠Schwable线下方的角巩膜小梁网。房角切开时,即见虹膜后退,房角隐窝加宽。手术成功的关键在于角膜清晰,可清楚分辨房角的详细结构,如角膜水肿混浊则难以施行。国内了报告14例19只眼做了直视下虹膜角膜角切开术,有2只眼做了二次手术,其余均为一次手术成功。术后随访8个月以上(其中平均随访27个月以上者11例16只眼),3~8个月的婴儿眼压控制率为90%,2~9岁者则为33.3%。
(3)滤过性手术:目前多数医生对原发性婴幼儿型青光眼早期患儿都主张采用外路小梁切开术或房角切开术。手术失败者,甚至首次滤过性手术失败者,也可重复施行上述手术。在无条件或无法施行上述手术术式时,才选用小梁切除术治疗原发性婴幼儿型青光眼,方法与成年人相同。但要注意婴幼儿型青光眼扩大的眼球这一特殊病理状况,剥离巩膜瓣时防止切穿眼球壁,切除小梁和周边虹膜时谨防玻璃体脱出。有报道原发性婴幼儿型青光眼施行滤过性手术并发症最多见的是玻璃体脱出。此外,该手术是一结膜下的滤过性手术,在生长发育非常旺盛的婴幼儿常常难以建立持久的房水外滤过通道。
文献报道外路小梁切开术的疗效为71%~100%,一次手术成功率为80%~84%;房角切开术的疗效为63%~92%,一次手术成功率为33%~75%。为最终控制眼压,外路小梁切开术所施行手术次数较房角切开术的要少。二者比较,认为外路小梁切开术和房角切开术的疗效相当,但前者的手术适应证更为广泛,即使角膜混浊也适用。也有人认为外路小梁切开术优于房角切开术,尤其是一次手术成功率。
预后
手术效果的最初体现是患儿畏光、流泪和眼睑痉挛的缓解。对青光眼控制的评价除症状外,还有体征。角膜直径和视盘C/D的变化是判断原发性婴幼儿型青光眼病情是否控制或进展的两项重要指标。眼压是一重要因素,但有时干扰因素较多,对比手术前后眼底C/D比值的变化更有意义C/D比值不变或减小说明控制良好,如C/D比值增大则说明病情仍在进展。婴儿角膜直径的继续增大与成人青光眼的视野进行性缩小一样,都是眼压未控制的明显表现。手术后4周应在全身麻醉下再作患眼的全面检查,除测量眼压外还要观察角膜大小、混浊、水肿以及眼底视盘凹陷等状况。1岁以内的早期患儿当眼压控制后,视盘杯盘比可以在数天或数周内很快减小。因此视盘改变为诊断和随访原发性婴幼儿型青光眼提供了最可靠的参数。
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。