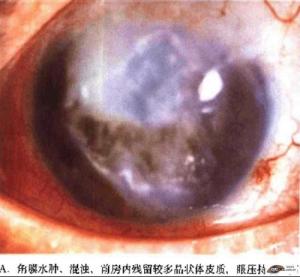
睫状环阻滞性青光眼
概述
睫状环阻滞性青光眼(ciliary block glaucoma)是一种少见而严重的特殊类型闭角青光眼,它可造成一眼或双眼失明,准确的发病机制尚未清楚,对眼科医生来说睫状环阻滞性青光眼仍然是个棘手的临床难题von Graefe最早提出恶性青光眼(malignant glaucoma)的经典概念,即首先它被描述为直接继发于原发性闭角型青光眼手术后的一种特殊并发症,采用“恶性”一词是针对睫状环阻滞性青光眼对传统青光眼治疗反应差和预后恶劣而言。
流行病学
一般认为恶性青光眼只发生于闭角型青光眼,特别是手术时眼压虽低(用药物控制)但房角闭塞者,术后存在着发生恶性青光眼的可能。但房角闭塞并非引起恶性青光眼的先决条件,因为一些开角青光眼术后和以前不存在青光眼的眼,同样也会发生恶性青光眼这个问题值得进一步探讨典型的恶性青光眼可发生于各种青光眼手术之后,如周边虹膜切除术睫状体分离术、全层巩膜切除术角巩膜环钻术以及小梁切除术等,并未表明哪一种易患恶性青光眼,而且晶状体摘出术后也有发生恶性青光眼者。因此,手术技术操作与本症发生无明显联系。
本症多见于女性,男女之比约为1∶2。常两眼同时或先后发病曾有报告双眼发病约占53.6%单眼者约占46.4%。45岁以上患者占57.15%45岁以下者占42.85%,最高年龄为70岁最低为13岁。
病因
1.睫状体-晶状体或睫状体-玻璃体阻滞 许多研究曾发现恶性青光眼的患眼存在某些解剖结构异常,即在睫状突、晶状体和玻璃体前界膜三者之间(睫状环水平区域)的解剖关系异常。
经典的恶性青光眼几乎总是发生在具有眼前节解剖结构异常(如远视眼、小眼球和浅前房)的原发性闭角型青光眼术后,是否相对拥挤的眼前节(狭窄的眼前房和厚而前移的晶状体),同样亦存在相对狭窄的睫状环区。
睫状突晶状体和玻璃体前界膜之间的解剖关系异常,也许是引起房水逆流和玻璃体腔内水囊形成的主要原因。一旦在手术、外伤炎症或缩瞳剂等诱导下,这种解剖关系异常变得非常显著并表现为恶性循环过程。在强调睫状体或直接晶状体阻滞的同时,不应低估玻璃体(尤其前玻璃体)的重要作用。
2.晶状体悬韧带松弛 恶性青光眼患者的晶状体-虹膜隔前移可能是由于晶状体悬韧带异常松弛、脆弱和来自玻璃体压迫所致临床上,应用散瞳睫状肌麻痹剂治疗恶性青光眼,就是通过拉紧悬韧带来改善晶状体-虹膜隔的前移。晶状体悬韧带松弛可能是由于严重、长期的房角关闭的结果,或者由于手术、缩瞳剂炎症、外伤及一些尚未清楚的原因引起睫状肌痉挛水肿和前移的结果。随后,这些危险因素引起晶状体赤道部直接推压周边虹膜及关闭房角,此概念曾被提出称为“直接晶状体阻滞性青光眼”。现在认识到这些情况更多见于所谓非传统性恶性青光眼或类似恶性青光眼,应与某些已知原因的疾病,如睫状体-脉络膜渗漏、晶状体松弛综合征或未被诊断出来的晶状体半脱位鉴别。
总之恶性青光眼是一种多因素、多机制的疾病,在有或没有异常眼部解剖结构的基础上,多种致病因素和前面提到的多种发病机制参与此病理循环。然而,对于周边部玻璃体与睫状体这一“盲区”发生的细微变化,以及引起玻璃体容积增大的最初事件(玻璃体后部高压发生)仍不清楚,真正的恶性青光眼发病机制需要更多的基础信息和可靠的证据。不管恶性青光眼的各种有关发病因素及其机制如何不同,其最后的常见途径是玻璃体的自扩张。
发病机制
对恶性青光眼尚缺乏公认的发病机制,下述乃几种比较流行的学说。
1.玻璃体内“水袋”形成学说 这一学说首先由Shaffer提出,以后为许多学者所接受,假设房水潴留在玻璃体后脱离之后,导致虹膜-晶状体或虹膜-玻璃体隔前移,引起前房普遍变浅,加重生理性瞳孔阻滞,甚至引起房角闭塞,导致眼压升高。借助超声波检查,可以证明玻璃体腔内水袋的存在。导致房水向后转移的机制尚不清楚,最大可能由于睫状体-晶状体阻滞所致。
 2.睫状体-晶状体(或睫状体-玻璃体)阻滞学说 有人观察到恶性青光眼患者睫状突的顶端向前旋转压迫有晶状体眼的晶状体赤道部或无晶状体眼的前玻璃体膜这就阻塞了房水向前流的通道故主张将恶性青光眼称谓“睫状环阻滞性青光眼”以代替恶性青光眼。房水循环发生机械阻滞的原因可能与典型的恶性青光眼病人具有小眼球、小角膜、前房浅晶状体厚以及视轴短等解剖因素有关,再加上滴缩瞳剂外伤、手术及葡萄膜炎等诱因,可使睫状体水肿或痉挛,促使睫状体与晶状体(或玻璃体)进一步相贴近,从而导致眼压升高。
2.睫状体-晶状体(或睫状体-玻璃体)阻滞学说 有人观察到恶性青光眼患者睫状突的顶端向前旋转压迫有晶状体眼的晶状体赤道部或无晶状体眼的前玻璃体膜这就阻塞了房水向前流的通道故主张将恶性青光眼称谓“睫状环阻滞性青光眼”以代替恶性青光眼。房水循环发生机械阻滞的原因可能与典型的恶性青光眼病人具有小眼球、小角膜、前房浅晶状体厚以及视轴短等解剖因素有关,再加上滴缩瞳剂外伤、手术及葡萄膜炎等诱因,可使睫状体水肿或痉挛,促使睫状体与晶状体(或玻璃体)进一步相贴近,从而导致眼压升高。
3.玻璃体及玻璃体前界膜阻滞学说 玻璃体前界膜可能参与恶性青光眼的形成,认为恶性青光眼者的玻璃体及玻璃体前界膜通透性降低影响液体向前引流。灌注实验表明当眼压升高时通过玻璃体的液体流抗力也增加因此导致经过玻璃体凝胶移动之液体减少。这种抗力增加可能由于玻璃体浓缩及其向前移位,因而前周边玻璃体与睫状体及晶状体赤道部处于同位相贴状态,减少了玻璃体前界膜可以通过液体的有效区域,进一步加重了玻璃体凝胶内液体向前移动的阻力。由于前后玻璃体的压力差,使浓缩的玻璃体凝胶向前移位,导致前房变浅。
4.晶状体韧带松弛学说 恶性青光眼者的晶状体-虹膜前移可能由于晶状体韧带松弛或软弱无力以及玻璃体的压力所致另一些学者也提倡这一学说,而且认为晶状体韧带松弛系由于持续性房角闭塞的结果或者由于手术、缩瞳剂、炎症、外伤或其他不明原因引起的睫状肌痉挛的结果。由于晶状体韧带松弛,晶状体前后径增加,晶状体-虹膜隔前移,导致前房变浅。
临床表现
恶性青光眼(睫状环阻滞性青光眼)综合征包含的临床类型分为传统性(经典)和非传统性(与恶性青光眼类似或相关)两大类。中国学者多主张分为原发性和继发性两大类,原发性者是指发生于具有眼球易感解剖结构异常的原发性闭角型青光眼患眼,可能包括:青光眼术后的经典恶性青光眼,经典恶性青光眼晶状体摘除术后的无晶状体性或人工晶状体性恶性青光眼术前采用缩瞳剂或激光治疗引起的恶性青光眼。另有将其分为有晶状体、无晶状体或人工晶状体3种类型恶性青光眼,这种分类方法有利于认识玻璃体在恶性青光眼发病机制中的作用。考虑到国际上对青光眼分类有逐渐淡化原发性和继发性分类的倾向,也考虑到现代恶性青光眼的概念包括着一组与房水逆流有联系的临床情况。
并发症
诊断
典型的(传统的)恶性青光眼的诊断可根据以下几点考虑:发生于急性或慢性闭角型青光眼的患者,行周边虹膜切除或小梁切除术后眼压升高,前房普遍变浅或消失,有明显的晶状体虹膜隔前移用缩瞳药治疗会使病情恶化,用散瞳睫状肌麻痹药可缓解病情加深前房开放房角眼压下降。睫状环阻滞性青光眼为双眼病,在同样诱因下,对侧眼也将发生恶性青光眼,对侧未发病眼滴缩瞳药后前房变浅,眼压升高即可确定诊断。
检查
主要采用超声及UBM检查。
(1)双眼具有眼前节狭小的解剖特点:中央前房深度常少于1.6mm或1.8mm;尤其双眼中央前房深度不对称,较浅眼的眼压亦较高和更易发生逆药性反应;晶状体较厚和位置相对前位(Lowe系数常低于0.18);眼轴较短。
(2)UBM检查发现:显示患眼的睫状体较厚、较前位(贴近周边虹膜)但也许正常,虹膜-晶状体隔前移睫状突与晶状体赤道部的距离(睫状环)较小。
2.经典恶性青光眼发作时的早期特点 UBM检查发现虹膜-晶状体隔极度前移,虹膜从根部到瞳孔缘均与角膜内皮相贴,睫状突非常接近晶状体赤道部或仅有裂隙状距离,后房消失,睫状体水肿增厚睫状突前旋并顶靠着周边虹膜如果能在恶性青光眼的前期识别,或在其发作早期做出正确判断,则可通过单独的药物治疗方法迅速打断或缓解恶性循环过程,从而避免进一步的手术处理。
治疗
恶性青光眼一旦确诊,施行一般抗青光眼手术往往无效,并有招致病情恶化的危险;滴缩瞳药不能降压反而引起眼压升高。局部滴散瞳睫状肌麻痹药,全身用高渗剂及碳酸酐酶抑制药是治疗本症的基础局部及全身使用皮质类固醇是对本症有效的辅助治疗方法。
预防
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。