外阴黑色素瘤
发病原因
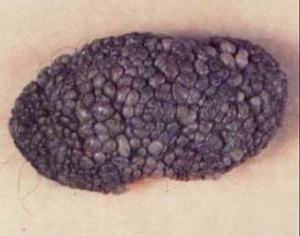 外阴恶性黑色素瘤常来源于结合痣或复合痣。尽管有一些外阴恶性黑色素瘤家族史的报道,但有关家族性外阴黑色素瘤的材料几乎缺如,有皮肤黑色素瘤家族史者患外阴恶性黑色素瘤的年龄早于无家族史者,二者相对应的年龄为44.8岁和49.7岁。有家族史者可能有多发病灶和良好预后倾向。与妊娠有关的证据存在有怀疑,尚未定论。其他因素如性伙伴、激素影响等也未显示出与外阴黑色素瘤发病有关。
外阴恶性黑色素瘤常来源于结合痣或复合痣。尽管有一些外阴恶性黑色素瘤家族史的报道,但有关家族性外阴黑色素瘤的材料几乎缺如,有皮肤黑色素瘤家族史者患外阴恶性黑色素瘤的年龄早于无家族史者,二者相对应的年龄为44.8岁和49.7岁。有家族史者可能有多发病灶和良好预后倾向。与妊娠有关的证据存在有怀疑,尚未定论。其他因素如性伙伴、激素影响等也未显示出与外阴黑色素瘤发病有关。
发病机制
1.黑色素瘤的临床病理生长形式 按照色素瘤的生长发展方式,一般皮肤黑色素瘤可分为3种类型:浅表蔓延型、结节型和雀斑型。
(1)浅表蔓延型:尖锐,边缘呈弧形,表面隆起不平,可出现结节。外观呈杂色,有褐、棕、灰、黑、粉红和白色混合组成。在侵犯基质以前有一个范围相对较大放射状生长阶段,一旦进入向基质垂直生长浸润阶段,临床疾病进展相当快。浅表蔓延型约占皮肤黑色素瘤的70%,1/2~2/3的外阴黑色素瘤表现为浅表蔓延型生长。
(2)结节型:有黑色和蓝黑色两种,表面光滑或不平。此型仅存在垂直浸润生长阶段,病史短暂,在诊断时具有较深的基质浸润。此型占皮肤黑色素瘤的10%~15%,占外阴黑色素瘤的25%~50%。
 (3)雀斑型:覆盖面积大而边沿不齐,颜色为深浅程度不同的棕色,其特点为放射状生长,向深部浸润发展,确诊时一般属晚期。该型占外阴黑色素瘤的0%~10%。
(3)雀斑型:覆盖面积大而边沿不齐,颜色为深浅程度不同的棕色,其特点为放射状生长,向深部浸润发展,确诊时一般属晚期。该型占外阴黑色素瘤的0%~10%。
2.外阴黑色素瘤的大体观 常见于无毛发分布区,65%~70%起自于或累及外阴的黏膜面,25%仅累及一侧大阴唇,10%累及阴蒂,约有20%的患者就诊时呈广泛病变。临床经常可见到局部皮肤或黏膜呈蓝黑色、黑褐色或无色素不等,病变界限不清,病灶为扁平、凸起或息肉状,可有溃疡、肿胀或皮肤卫星状转移结节形成等改变。病变范围小者数毫米,大者十几厘米。10%的黑色素瘤为无色素的黑色素瘤。
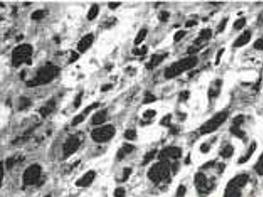
3.外阴黑色素瘤的光镜下特点 黑色素瘤由上皮细胞、痣细胞和梭状细胞组成,这3种细胞的黑色素程度不同。组织形态变化很大,可类似于上皮或间叶来源的肿瘤,也可类似于未分化癌。细胞大小差异明显,呈圆形、多角形、梭形或多形性。核异型性明显,亦可见多核或巨核细胞。常有明显的核仁,核分裂象多见。瘤细胞多呈巢状或弥漫分布,少数浅表型瘤细胞仅在表皮内浸润。
4.外阴黑色素瘤与外阴黑色素痣的关系 10%外阴黑色素瘤是由外阴痣恶变而来。先前存在痣(preexisting nevi)被认为是黑色素瘤的前体,Rafnarsson-olding报道5.5%外阴黑色素瘤合并有先前存在黑痣,均生长在阴唇有毛发的皮肤部位,71%与浅表蔓延型生长方式有关,生长在有毛发阴唇皮肤的5例浅表型生长的黑色素瘤均合并有先前存在痣。镜下可见良性的皮肤痣、恶性黑色素瘤及不典型的痣细胞相邻共存,显示出从良性到恶性黑色素瘤的转化过渡过程。作者认为在外阴光滑皮肤部位的黑色素瘤属于新生黑色素瘤。生长在阴唇有毛发部位的浅表型生长的黑色素瘤与其他部位的皮肤黑色素瘤一样,最有可能是来自于外阴黑色素痣的恶变。
检查诊断
1.免疫组织化学染色 黑色素瘤细胞Keratin、Vimentin、S-100、HMB-45等抗原的联合组化染色有助于黑色素瘤的诊断和鉴别诊断。一般Keratin呈阴性染色,Vimentin及S-100全部阳性反应。HMB-45为恶性黑色素瘤的特异性抗体,但有些恶性黑色素瘤不表达色素抗原,文献报道HMB-45在恶性黑色素瘤中表达率为90.6%。
组织病理学检查 单克隆抗体HMB-45对黑色素瘤有高度敏感性及特异性,以此进行免疫组化染色,可辅助病理诊断。在切除活体组织时应包括一些边缘的正常组织。
保守治疗
生物反应调节剂(biologicalresponsemodifiers,BRM)又名生物调节剂,是免疫治疗剂的新术语。凡某一类物质主要通过免疫系统直接或间接增强机体的抗肿瘤效应,并对肿瘤有治疗效果的药剂或方法,都可称为生物反应调节剂。
这些BRM药物包括对机体免疫功能有增强作用、调节作用及能恢复、重建免疫功能的药物,多种细胞因子如淋巴因子、单核因子、肿瘤生长抑制因子和胸腺因子等;免疫活性细胞如细胞毒性T淋巴细胞、淋巴因子激活的杀伤细胞,细胞因子激活的肿瘤浸润淋巴细胞等。
另外,某些中药、多糖类,皂苷类及微量元素也能促进免疫功能,均可以作为生物调节剂。国家批准的皂苷类BRM药物其中效果突出的是人参皂苷rh2。其主成分是从人参中提取出来的一种抗癌的活性小分子,能阻断癌细胞DNA,抑制癌细胞增殖,诱导癌细胞分化,控制肿瘤的活动。而且对体质虚弱的病人有更明显的效果,可提升抗病能力,提升生活质量。同时,基本无毒副作用,可作为其他治疗的最佳的药物选择
治疗用药
1.外阴色素沉着性病变处理 不必去除所有外阴色素沉着性病变,尤其是良性痣,但临床怀疑有恶变或恶性肿瘤存在时活检是有必要的。所有先天性痣、交界性痣及不典型增生痣应该切除。直径>5mm,边界不规则、不清晰,带有斑点样的色素沉着的病变应考虑切除。另外,色素沉着病变增大、色素加深、产生刺激症状或出现溃疡出血者应切除。有家族史或黑色素瘤史和(或)其他类似病史的不典型痣应在皮肤癌专家的严密监护之下随访。
2.手术治疗 (1)手术方式:外阴黑色素瘤的处理是一种平衡,既达到局部疾病控制又减少治愈率,并不是手术范围越大越好。传统的治疗外阴黑色素瘤的标准方法与外阴鳞癌的治疗类似,即实施外阴根治性手术加双侧腹股沟淋巴结和盆淋巴切除术。随着外阴鳞癌治疗倾向于个体化和手术范围的缩小及其他部位皮肤黑色素瘤的治疗变的更加保守,外阴黑色素瘤的手术治疗观念也发生了变化。1987年Davidson等报道32例外阴黑色素瘤和阴道黑色素瘤患者,无论是采取根治性手术或单纯的外阴切除术或单纯局部切除术或是否辅助于放射治疗,其治疗效果都没有显示出差异。作者采用的根治性手术包括单纯根治性外阴切除术、根治性外阴切除术加腹股沟淋巴结切除术或前盆腔除脏术。因此作者建议采取局部切除术,若腹股沟淋巴结有转移的临床证据,则加上腹股沟淋巴结的切除。对于外阴的巨块病灶或广泛局部复发者应考虑行根治性手术。随后又有多个中心临床研究也没有证实广泛性手术优于切缘2cm的局部切除术。Verschraegen和他的同事在2001年总结了他们在1970~1997年收治的51例外阴黑色素瘤的治疗情况,结果发现手术技术本身并没有改变患者的预后。
(2)手术切缘:手术切缘是否彻底与疾病的复发和患者的预后有着显著的关系。Rose等发现6例行保守性手术治疗,切缘<2cm,其中3例复发,而6例切缘>2cm的患者仅1例复发。Trimble和他的同事总结了80例外阴黑色素瘤患者的治疗效果发现,与不完全根治手术相比根治性手术似乎并不能提高患者的预后,建议对于ChungⅡ级浸润深度≤1mm的薄病变行切缘1~2cm局部根治性切除,ChungⅢ级和Ⅳ级的厚病变切缘要求3cm,chungⅠ级行单纯切除和密切随访即可。为预防复发即便是<0.76mm深的病变也应有足够的切缘。有的作者提议实施一个具有3cm手术切缘的局部切除术即可达到所有外阴黑色素瘤的患者的治疗效果。国内臧荣余报道15例外阴黑色素瘤治疗经验,他们建议早期(AJCCI期、Ⅱ期)可行单纯外阴肿瘤广泛切除术,切缘距肿瘤边缘3cm以上,晚期强调综合治疗,扩大手术并不能改善预后。 基于以上的研究,厚度<1mm的外阴黑色素瘤切除1cm的正常皮肤切缘,厚1~4mm的肿瘤,切除2cm的皮肤切缘,被一些学者认为是一种合理处理对策。 (3)区域淋巴结的处理:GOG分析了71例外阴黑色素瘤的患者,发现FIGO分期、肿瘤大小和肿瘤的位置、毛细血管-淋巴管的受累和Breslow的肿瘤浸润深度等与淋巴结的转移有显著关系,而淋巴结的转移意味着患者的预后极差。从大规模的皮肤黑色素瘤研究中发现皮肤病灶深度<0.76mm者淋巴结转移危险性十分低,将不能从淋巴结切除术中获得益处,而病灶浸润深度>4.0mm者将有十分高的淋巴结转移和复发危险性,同样也几乎不能从淋巴结切除术中获得益处。对于原发病灶深度为0.76~4.0mm的患者可能从选择性淋巴结切除术中受益。并不是对所有的外阴黑色素瘤患者均行选择性的淋巴结切除,Chung认为ChungⅡ级(肿瘤厚度≤1mm)不必行淋巴结切除术。Trimple等建议病灶厚度>0.76mm(ClarkⅢ级)的患者行预防性的淋巴结切除术,因为淋巴结阳性的患者可获得长期存活。对于淋巴结微转移的患者预防性淋巴结切除和外阴根治术可使患者10年生存率达31%。来自Phillips等的一份前瞻性有关外阴黑色素瘤淋巴结切除术及切除术类型的治疗研究,与未行淋巴结切除者比较,阳性的淋巴结切除或阴性的淋巴结切除术都未能显示出淋巴结切除术治疗的优点。综上所述对于浸润深度>0.76mm(ClarkⅢ级)的外阴黑色素瘤患者,侧旁病灶者应考虑行同侧的淋巴结切除术,中心病灶者行双侧淋巴结切除术。去除临床受累的淋巴结总是有益于外阴黑色素瘤患者。 3.化疗和放疗 既往认为黑色素瘤对化疗和放疗耐受,但近些年来的资料显示晚期患者对化疗和放疗有效,对晚期患者单采用放疗和化疗使个别患者生存达10年以上。常用的化疗药物为达卡巴嗪(氮烯咪胺)、洛莫司汀(氯乙环己亚硝脲)、顺铂(DDP)、硫酸长春碱(长春花碱)、长春新碱(VCR)等。治疗黑色素瘤最有效的化疗药物为达卡巴嗪(DTIC),反应率为15%~25%,仅1%~2%的接受达卡巴嗪(DTIC)治疗的患者获得长期完全缓解。常用DVP方案(达卡巴嗪、长春新碱、顺铂)、CPD(洛莫司汀、丙卡巴肼、放线菌素D)方案、BDPT(卡莫司汀、达卡巴嗪、顺铂、他莫昔芬)及VCD方案。 外阴局部和腹股沟区可采用体外照射,肿瘤累及阴道或阴道复发可采用阴道后装治疗。放疗剂量为4000cGY~5000cGY,对高危患者主要是提高局部控制。对于远处的脑、骨及内脏的转移也可采用放疗,起到缓解治疗作用。不管是常规应用或作为缓解治疗手段,放疗仅可以缓解晚期患者的外阴黑色素瘤症状,仍不能达到痊愈该病。
4.免疫治疗 (1)干扰素α:ECOGG (Eastern CooperativeOncology Group)评价280个患ⅡB期或Ⅲ期或有区域淋巴结转移的黑色素瘤病人,137例为对照,143例采用干扰素治疗,用法:干扰素20MU/(㎡·d),静脉给药,每周5次,连用4周,后改为10MU/(㎡·d),皮下注射,每周3次,共48周。结果:用药组无复发生存期和总生存期显著延长,干扰素治疗的受益者是那些淋巴结受累的患者。EC0G进一步的深入研究发现,高剂量的干扰素对那些具有高危黑色素瘤术后患者可显著延长无瘤生存期和总生存期。这种效果是其他任何药物、细胞因子及其他形式的疫苗不可比拟的。 (2)疫苗:黑色素瘤是最易产生免疫原性的肿瘤,因此黑色素瘤被作为肿瘤疫苗治疗研究的主要模式。黑色素瘤患者血清中的IgM和IgG两种球蛋白对自体及异体黑色素瘤能起异性反应,大约1/3的患者合并有肿瘤结节内淋巴结集中的现象。冻干卡介苗(BCG,结核菌素)有增强网状内皮系统吞噬力的作用,可采用冻干卡介苗(BCG)皮肤划痕法,每次75~150mg,面积7cm×8cm。国内报道15例生殖道黑色素瘤治疗效果,发现生存超过1年者均采用手术、化疗和冻干卡介苗(BCG)的免疫治疗,效果较好。随着分子生物学技术的发展,一些编译特异性的黑色素瘤抗原的基因被克隆,特异性抗原多肽分子被确定,利用特异性抗原可刺激机体产生特异性的主动免疫反应原理,已开发出新型特异性强的抗黑色素瘤疫苗。1998年,Piura报道1例25岁患ClarkⅣ级的原发性外阴黑色素瘤的患者,术后用异源性的特异性抗黑色素瘤疫苗辅助治疗,获得长期缓解,生存超过5年,开创了外阴黑色素瘤主动免疫治疗的先河。 (3)阿地白介素(白介素-2):目前有关单独白介素的治疗剂量、用药时间还没达成一致。白介素与化疗和(或)干扰素联合应用的治疗方案虽然达到较高的缓解反应率,但不能达到较好的长期存活。
术后护理
一、饮食护理:术后1~2天予进食高蛋白、高维生素等营养丰富的流质、半流质食物,避免进食硬的食物,减少咀嚼肌运动,以免加重眼部伤口疼痛或影响伤口愈合,术后3天后可多食纤维素含量高的蔬菜如芹菜、韭菜等,多食水果,以促进肠蠕动,防止便秘。
二、敷料的观察护理:术后予绷带加压包扎4~5天,以达到眼球制动,预防切口裂开、眼内出血,要保持绷带固定良好及眼部敷料清洁干燥,如绷带松脱、敷料渗湿应及时更换。
三、疼痛的观察护理:术后因手术创伤,早期可有眼睑肿胀、结膜水肿、患眼疼痛及偶见恶心、呕吐等症状,向患者及家属做好解释工作,注意观察术后眼痛发生的时间、性质,评估疼痛是由于术中牵拉眼外肌、角膜上皮损伤、缝线触及角膜引起还是由于绷带加压包扎造成的不适,根据疼痛的原因及时调整绷带或应用止痛药物缓解疼痛。如术后3天后眼痛加剧,要警惕眼内出血等并发症的发生,应及时报告医生及时处理。
四、健康教育:手术后定期行放疗、化疗以及生物治疗仍是降低复发率及转移率的必要措施。告知患者术后放疗、化疗以及生物治疗的必要性,并指导患者回院进行放疗、化疗或免疫治疗的具体时间,并留下联系电话或地址。指导患者合理饮食,宜进高蛋白、高碳水化合物、高维生素、清淡、易消化的食物,加强营养,积极锻练身体,增强体质,提高抵抗力,有利于疾病的康复。
五、并发症的观察护理:眼内出血及继发性视网膜脱离是最主要的并发症。①密切了解患者有无眼前红色影子漂动、视力下降等情况,如出现上述玻璃体出血症状时,应立即给予患者取半坐卧位,使视网膜下血液由于重力作用向下方积聚,防止黄斑区视网膜前膜形成并改善视野范围,并嘱患者减少眼球转动,防止视网膜下活动性出血,并注意血压的变化。按医嘱应用中西医药物予止血、活血化瘀治疗。②如出现眼前固定黑影、闪光、视力急剧下降,应警惕继发性视网膜脱离的发生。嘱患者除进食、上厕所及必要的检查外应多卧床休息,注意术眼的保护,勿晃动头部、揉碰术眼,协助患者作好各项生活护理。
六、出院指导及随访:指导患者出院1周后回院复查,进行视力、眼压、眼底等检查,定期眼部、腹部B超检查,判断肿瘤有无复发、转移。嘱患者注意术眼卫生,勿碰撞术眼,1年内避免剧烈运动及重体力劳动,出现视力下降、眼前闪光、黑影要立即到医院就诊。术后随访至少不短于5年,最好能做到终身随访,并建立随访档案,通过电话、通信等方法做到定期随访,尽可能详细了解患者情况,解决存在问题,提高其生存质量。
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。

 外阴
外阴