大肠腺瘤
发病机制
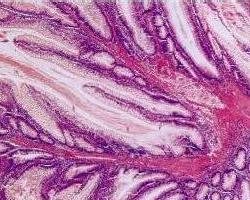
 大肠腺瘤表现为大肠黏膜上大小不一的突起物可分为有蒂型和广基型。组织学切片上可见多少不等的绒毛状成分根据腺瘤中绒毛状成分所占比例的不同而将腺瘤分为管状腺瘤(绒毛状成分占20%以下)、混合性腺瘤(绒毛状成分占20%~80%)和绒毛状腺瘤(绒毛状成分占80%以上)3种,临床上以管状腺瘤最为多见,占70%左右。由于其分类特点,只有当对完整的腺瘤组织进行病理检查后,才能确定腺瘤的组织学类型。
大肠腺瘤表现为大肠黏膜上大小不一的突起物可分为有蒂型和广基型。组织学切片上可见多少不等的绒毛状成分根据腺瘤中绒毛状成分所占比例的不同而将腺瘤分为管状腺瘤(绒毛状成分占20%以下)、混合性腺瘤(绒毛状成分占20%~80%)和绒毛状腺瘤(绒毛状成分占80%以上)3种,临床上以管状腺瘤最为多见,占70%左右。由于其分类特点,只有当对完整的腺瘤组织进行病理检查后,才能确定腺瘤的组织学类型。
虽然大部分的大肠癌由大肠腺瘤演变而来,但不是所有大肠腺瘤均发生癌变。腺瘤的癌变与下述因素有关。
1.腺瘤大小 一般来讲随着腺瘤的增大其癌变机会显著上升。文献报道,直径<1cm、1~2cm、>2cm的腺瘤原位癌的发生率分别为1.7%~2.6%6。5%~24.3%、12%~25%,浸润性癌的发生率分别为1%~1.3%、9.5%~9.8%、41.7%~46.1%。近年来发现一种扁平隆起型小腺瘤,直径常<1cm,可伴中心凹陷,其恶变率高,但却易漏诊,故肠镜检查时须仔细。
2.病理类型 腺瘤中绒毛状成分越多越易癌变,绒毛状腺瘤癌变率最高,混合性腺瘤次之,管状腺瘤癌变率较低。
4.腺瘤的不典型增生程度 随着不典型增生程度的增高癌变率显著上升,轻度不典型增生者癌变发生率约5.7%,中度为18%重度达34.5%。
发病原因
临床表现
大肠腺瘤的症状与其大小及所处部位有关。小的腺瘤常无症状,较大腺瘤的症状可归纳如下:
1.便血 可为程度不同的便血,如出血量较少或腺瘤位于右半结肠时,常不易为肉眼觉察,大便潜血试验可能为阳性。
并发症
检查
1.活组织检查:应多处或多次取材,最好将息肉全部切除送检,以提高诊断的阳性率。
2.粪便潜血试验:其诊断意义有限,假阴性较多,阳性者可提供进一步检查的线索。
3.直肠指诊:是检查距肛门7~8cm以内直肠最简便可靠的方法,触及硬结是腺瘤癌变的可靠指标。
4.X线检查:钡剂灌肠X线检查不易检出较小的腺瘤,对低位尤其是直肠腺瘤不易显示,双重对比气钡造影可提高对腺瘤的检出率。
5.内镜检查:包括直肠镜,乙状结肠镜,纤维结肠镜等,是目前最可靠的检查方法,但仍有漏诊的可能,对内镜检查发现的息肉均应活检,腺瘤癌变在内镜下常表现为:腺瘤增大,表面有糜烂,溃疡,坏死样表现,广基或短蒂,亚蒂腺瘤的基底部僵硬,腺瘤组织脆性增加等,据报道,放大内镜结合染色法可判断肿瘤有无癌变及浸润深度,应用免疫内镜可精确区别良,恶性病变。
诊断标准
1.临床表现。
2.试验室及其他辅助检查。
鉴别
1.肠结核 大多数患者有原发性结核病灶存在鶒。有午后低热、盗汗、消瘦等结核中毒症状。粪便多呈黄色稀便,带黏液而少脓血,腹泻与便秘常交替出现,0T试验阳性。结肠镜及X线检查有助于诊断。
2.结肠息肉 也可出现便血排便习惯改变、腹痛等症状易与结肠癌相混淆,但结肠镜检查及活组织病理学检查可资鉴别。
3.阑尾脓肿 有急慢性阑尾炎或右下腹痛史,可有右下腹压痛及腹肌紧张,周围血象升高腹部B超或CT检查可发现有下腹液性包块,结肠镜检查或钡剂灌肠X线检查可排除盲肠肿瘤。
治疗
大肠腺瘤属癌前病变,一经发现均应及时处理。多数腺瘤可通过镜下切除肠镜无法切除时(多数为直径大于2cm的绒毛状广基腺瘤)则应手术切除。对于术后病检无癌变者无须进一步治疗;有癌变者应根据浸润深度选择不同的治疗方式。
1.镜下切除镜下切除的方法有圈套凝切法活检钳凝切法、电凝器灼除法等。对于有蒂型腺瘤可行圈套切除,对于小于0.5cm的广基型腺瘤可采用活检钳凝切法或电凝器灼除法0.5~1cm的广基型可采用圈套凝切法进行切除。
2.手术切除对于直径大于2cm的绒毛状广基腺瘤不宜经肠镜分块切除,而应采用手术切除,一般按大肠癌手术处理原则进行。
3.腺瘤癌变的处理
(1)癌局限于黏膜层者,采用局部切除术,术后肠镜随访。
(2)癌变侵入黏膜下层而未达固有肌层者,我国通常根据腺瘤病理类型决定手术方式①管状腺瘤:如果切缘无癌,或切片中无血管和淋巴管受累,或癌细胞分化好,或病理学检查证实腺瘤完全切除,一般只需局部切除加密切随访即可。②绒毛状腺瘤:由于其淋巴结转移鶒的可能性高达29%~44%因此应按通常的大肠癌作包括淋巴结清除的肠切除术。③混合性腺瘤:如为有蒂型,其处理原则与管状腺瘤癌变限于黏膜下层时相同,如为广基型,则与绒毛状腺瘤癌变限于黏膜下层时的处理原则相同。
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。