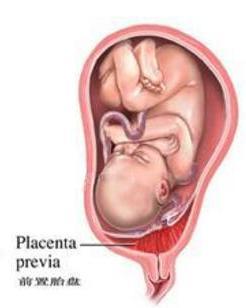
前置胎盘
病因介绍
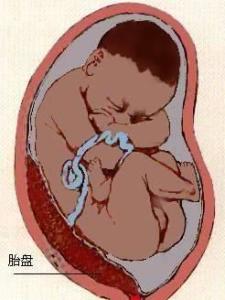 病因尚不清楚,多次流产及刮宫、高龄初产妇(>35岁)、产褥感染、剖宫产史、多孕产次、孕妇不良生活习惯(吸烟或吸毒妇女)、辅助生殖技术受孕、子宫形态异常、妊娠中期B型超声检查提示胎盘前置状态等为高危人群。
病因尚不清楚,多次流产及刮宫、高龄初产妇(>35岁)、产褥感染、剖宫产史、多孕产次、孕妇不良生活习惯(吸烟或吸毒妇女)、辅助生殖技术受孕、子宫形态异常、妊娠中期B型超声检查提示胎盘前置状态等为高危人群。
1、子宫体部内膜病变如产褥感染、多产、多次刮宫及剖宫产等,引起子宫内膜炎或子宫内膜受损,使子宫蜕膜血管生长不全,当受精卵植入时,血液供给不足,为了摄取足够营养而扩大胎盘面积,伸展到子宫下段。
2、胎盘面积过大如双胎的胎盘面积较单胎为大而达到子宫下段。双胎的前置胎盘发生率较单胎高一倍。
3、胎盘异常如副胎盘,主要胎盘在子宫体部,而副胎盘则可达子宫下段近宫颈内口处。
4、受精卵滋养层发育迟缓当受精卵达子宫腔时,尚未发育到能着床的阶段而继续下移植入子宫下段,并在该处生长发育形成前置胎盘。
疾病预防
采取积极有效的避孕措施,减少子宫内膜损伤和子宫内膜炎的发生;避免多产、多次刮宫或引产,降低剖宫产率,预防感染,计划妊娠妇女应戒烟、戒毒,避免被动吸烟;加强孕期管理,按时产前检查及正确的孕期指导,早期诊断前置胎盘,及时正确处理。
并发症状
 1、产后出血:分娩后由于子宫下段肌组织菲薄收缩力较差,附着于此处的胎盘剥离后血窦一时不易缩紧闭合,故常发生产后出血。
1、产后出血:分娩后由于子宫下段肌组织菲薄收缩力较差,附着于此处的胎盘剥离后血窦一时不易缩紧闭合,故常发生产后出血。
主要分类
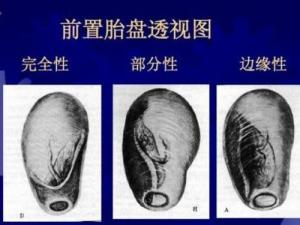
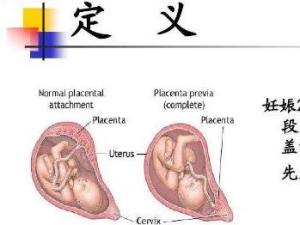
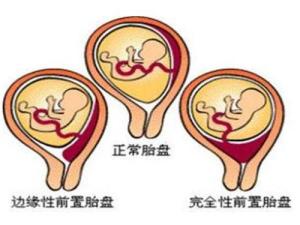
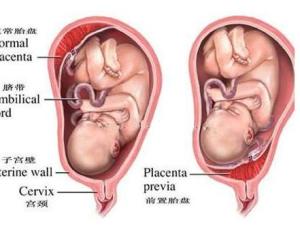
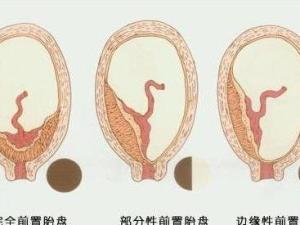
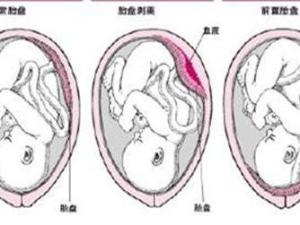
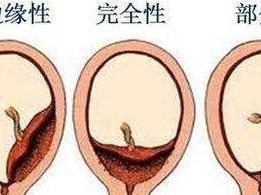
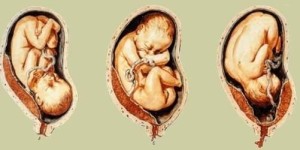 (1)完全性前置胎盘(complete placenta previa) 又称中央型前置胎盘,胎盘组织完全覆盖宫颈内口。
(1)完全性前置胎盘(complete placenta previa) 又称中央型前置胎盘,胎盘组织完全覆盖宫颈内口。
(2)部分性前置胎盘(partial placenta previa) 胎盘组织部分副高宫颈内口。
(3)边缘性前置胎盘(marginal placenta previa) 胎盘下缘附着于子宫下段,下缘达到宫颈内口,但未超越宫颈内口。
胎盘位于子宫下段,胎盘边缘极为接近但未达到宫颈内口,称为低置胎盘。胎盘下缘与宫颈内口的关系可因宫颈管消失、宫口扩张而改变。如临产前为完全性前置胎盘,临产后因宫口扩张而成为部分性前置胎盘。前置胎盘类型可因诊断时期不同而各异。通常按处理前最后一次检查结果决定分类。
根据疾病的凶险程度,前置胎盘又可分为凶险性和非凶险性。凶险性前置胎盘(pernicious placenta previa)指前次有剖宫产史,此次妊娠为前置胎盘,发生胎盘植入的危险为50%。
临床表现
常见症状
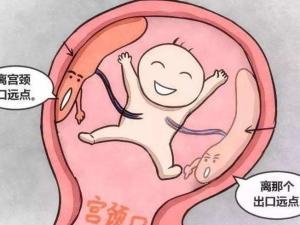 妊娠晚期或临产时,发生无诱因的无痛性反复阴道流血是前置胎盘的典型症状,偶有发生于妊娠20周左右者。出血是由于妊娠晚期或临产后子宫下段逐渐伸展,牵拉宫颈内口,宫颈管缩短;临产后规律宫缩使宫颈管消失成为软产道一部分。宫颈口扩张时,附着于子宫下段或宫颈内口的胎盘不能相应地伸展,导致前置部分的胎盘自其附着处剥离,使血窦破裂而出血。前置胎盘出血前无明显诱因,初次流血量一般不多,剥离处血液凝固后,出血可暂时停止,也有第一次出血即发生致命性大出血而导致休克。随着子宫下段不断伸展,出血往往反复发生,出血量亦越来越多。阴道流血发生时间的早晚、反复发生的次数、出血量的多少与前置胎盘的类型有很大关系。完全性前置胎盘往往初次出血的时间早,约在妊娠28周左右,称为“警戒性出血”;反复出血的次数频繁,量较多,有时一次大量出血即可使患者陷入休克状态;边缘性前置胎盘初次出血多发生在妊娠晚期或临产后量也较少;部分性前置胎盘初次出血时间和出血量介于上述两者之间。部分性或边缘性前置胎盘患者,破膜有利于胎先露对胎盘的压迫,破膜后胎先露若能迅速下降,直接压迫胎盘,流血可以停止。由于反复多次或大量阴道流血,患者可出现贫血,贫血程度与出血量成正比,出血严重者可发生休克,胎儿发生缺氧、窘迫,甚至死亡。
妊娠晚期或临产时,发生无诱因的无痛性反复阴道流血是前置胎盘的典型症状,偶有发生于妊娠20周左右者。出血是由于妊娠晚期或临产后子宫下段逐渐伸展,牵拉宫颈内口,宫颈管缩短;临产后规律宫缩使宫颈管消失成为软产道一部分。宫颈口扩张时,附着于子宫下段或宫颈内口的胎盘不能相应地伸展,导致前置部分的胎盘自其附着处剥离,使血窦破裂而出血。前置胎盘出血前无明显诱因,初次流血量一般不多,剥离处血液凝固后,出血可暂时停止,也有第一次出血即发生致命性大出血而导致休克。随着子宫下段不断伸展,出血往往反复发生,出血量亦越来越多。阴道流血发生时间的早晚、反复发生的次数、出血量的多少与前置胎盘的类型有很大关系。完全性前置胎盘往往初次出血的时间早,约在妊娠28周左右,称为“警戒性出血”;反复出血的次数频繁,量较多,有时一次大量出血即可使患者陷入休克状态;边缘性前置胎盘初次出血多发生在妊娠晚期或临产后量也较少;部分性前置胎盘初次出血时间和出血量介于上述两者之间。部分性或边缘性前置胎盘患者,破膜有利于胎先露对胎盘的压迫,破膜后胎先露若能迅速下降,直接压迫胎盘,流血可以停止。由于反复多次或大量阴道流血,患者可出现贫血,贫血程度与出血量成正比,出血严重者可发生休克,胎儿发生缺氧、窘迫,甚至死亡。
常见体征
患者一般情况与出血量有关,大量出血时可有面色苍白、脉搏增快微弱、血压下降等休克现象。腹部检查:子宫软,无压痛,大小与停经周数相符,因子宫下段有胎盘占据,影响胎先露入盆,故先露部高浮,约有15%并发胎位异常,尤其为臀位。反复出血或一次出血量过多可使胎儿宫内缺氧,严重者胎死宫内。当前置胎盘附着于子宫前壁时,可在耻骨联合上方闻及胎盘杂音。临产时检查:宫缩为阵发性,间歇期子宫可以完全放松。
诊断鉴别
 (1)病史妊娠晚期无痛性阴道流血、且既往有多次刮宫、分娩史、子宫手术史、孕妇不良生活习惯,辅助生殖技术或高龄孕妇、双胎等病史,有上述症状及体征,对前置胎盘的类型可做出初步判断。
(1)病史妊娠晚期无痛性阴道流血、且既往有多次刮宫、分娩史、子宫手术史、孕妇不良生活习惯,辅助生殖技术或高龄孕妇、双胎等病史,有上述症状及体征,对前置胎盘的类型可做出初步判断。
(2)辅助检查B型超声检查可以清楚显示子宫壁、胎盘、胎先露及子宫颈的位置,并根据胎盘下缘与宫颈内口的关系,确定前置胎盘类型。前壁胎盘、膀胱充盈有助诊断。以明确诊断。阴道B型超声能更准确地确定胎盘边缘和宫颈内口的关系,但在已有阴道流血时应谨慎使用。B型超声诊断前置胎盘时须注意妊娠周数,妊娠中期胎盘占据子宫壁一半的面积。因此,胎盘贴近或覆盖宫颈内口的机会较多,至妊娠晚期胎盘占据宫壁的面积减少到1/3或1/4,同时子宫下段形成及伸展增加了宫颈内口与胎盘边缘之间的距离,大部分胎盘可随子宫体上移而成为正常位置胎盘。妊娠中期B型超声检查发现胎盘前置者,不宜诊断为前置胎盘,而应称为胎盘前置状态。
在胎盘疾病诊断中,磁共振(MRI)因对软组织分辨率高有优越性,可全面、立体观察,全方位显示解剖结构,而且不依赖操作者的技巧,也不需要充盈膀胱,综合评价有利于对病变定性,尤其是对于胎盘位于子宫后壁及羊水较少的产妇。
(3)产后检查胎盘和胎膜对产前出血者,产后应仔细检查胎盘胎儿面边缘有无血管断裂,可提示有无副胎盘。若前置部位的胎盘母体面有陈旧性黑紫色血块附着,或胎膜破口距胎盘边缘距离<7cm,则为前置胎盘。
鉴别结果
 (1)胎盘早剥I型胎盘早剥主要症状为阴道流血,出血量一般较多,色暗红,可伴有轻度腹痛或腹痛不明显。重型胎盘早剥可出现突然发生的持续性腹痛和(或)腰酸、腰痛,其程度因剥离面大小及胎盘后积血多少而不同,积血越多疼痛越剧烈。严重时可出现恶心、呕吐,以至面色苍白、出汗、脉弱及血压下降等休克征象。可无阴道流血或仅有少量阴道流血,贫血程度与外出血量不相符。B型超声可发现胎盘增厚、胎盘后血肿,胎盘边缘窦破裂时,胎盘位置正常。
(1)胎盘早剥I型胎盘早剥主要症状为阴道流血,出血量一般较多,色暗红,可伴有轻度腹痛或腹痛不明显。重型胎盘早剥可出现突然发生的持续性腹痛和(或)腰酸、腰痛,其程度因剥离面大小及胎盘后积血多少而不同,积血越多疼痛越剧烈。严重时可出现恶心、呕吐,以至面色苍白、出汗、脉弱及血压下降等休克征象。可无阴道流血或仅有少量阴道流血,贫血程度与外出血量不相符。B型超声可发现胎盘增厚、胎盘后血肿,胎盘边缘窦破裂时,胎盘位置正常。
(2)胎盘帆状附着、前置血管破裂主要为胎儿的出血,由于血管的位置异常,在胎膜发生破裂时血管也破裂,突然出血,胎儿迅速死亡,但对母亲的危害不大。
(3)其他其他原因发生的产前出血,如胎盘边缘血窦破裂及宫颈病变如息肉、糜烂、宫颈癌等,结合病史通过阴道检查、B型超声检查及分娩后胎盘检查可以确诊。
治疗方式
处理方案
 原则是抑制宫缩、止血、纠正贫血和预防感染。根据阴道流血量、有无休克、妊娠周数、产次、胎位、胎儿是否存活、是否临产及前置胎盘类型等综合做出决定。凶险性前置胎盘处理,应当在有条件的医院。
原则是抑制宫缩、止血、纠正贫血和预防感染。根据阴道流血量、有无休克、妊娠周数、产次、胎位、胎儿是否存活、是否临产及前置胎盘类型等综合做出决定。凶险性前置胎盘处理,应当在有条件的医院。
(1)期待疗法适用于妊娠<34周、胎儿体重<2000g、胎儿存活、阴道流血量不多、一般情况良好的孕妇。尽管国外有资料证明,前置胎盘孕妇的妊娠结局住院与门诊治疗并无明显差异,中国仍普遍主张住院治疗。
(2)一般处理取侧卧位,绝对卧床休息,血止后方可轻微活动;禁止性生活、阴道检查及肛查;密切观察阴道流血量;一般不采用阴道B型超声检查。胎儿电子监护胎儿宫内情况,包括胎心率、胎动计数等;为提高胎儿血氧供应,每日间断吸氧,每次20分钟;纠正贫血,补充铁剂,维持正常血容量,血红
(3)药物治疗必要时给予地西泮等镇静剂。在保证孕妇安全的前提下尽可能延长孕周,抑制宫缩,以提高围产儿存活率,出血时间久,使用抗生素预防感染。估计孕妇近日需终止妊娠,如果胎龄小于34周,促胎肺成熟。蛋白低于70g/L时,应输血,使血红蛋白>=100g/L,血细胞比容>0.30。
妊娠35周以后,子宫生理性收缩频率增加,前置胎盘出血率随之上升,可适时终止妊娠。资料表明,妊娠36周以后择期终止妊娠时,围产儿结局明显好于等待至36周以上自然临产者。
(4)紧急转运如患者阴道流血多,怀疑凶险性前置胎盘,当地无医疗条件处理,应建立静脉通道,输血输液,止血,抑制宫缩,由有经验的医师护送,迅速转诊到上级医疗机构。
终止妊娠
(1)终止妊娠指征:孕妇反复发生多量出血甚至休克者,无论胎儿成熟与否,为了孕妇安全应终止妊娠;胎龄达妊娠36周以上;胎儿成熟度检查提示胎儿肺发育成熟者;胎龄在妊娠34-36周,出现胎儿窘迫征象,或胎儿电子监护发现胎心异常、监测胎肺未成熟者,经促胎肺成熟处理后;胎儿已死亡或出现难以存活的畸形,如无脑儿。
(2)剖宫产指征:完全性前置胎盘,持续大量阴道流血;部分性和边缘性前置胎盘出血量较多,胎先露高浮,胎龄达妊娠36周以上,短时间内不能结束分娩,有胎心、胎位异常。
手术应当由技术熟练的医师实施。术前积极纠正贫血,预防感染等,备血,做好处理产后出血和抢救新生儿的准备。
(3)阴道分娩:适用于边缘性前置胎盘、枕先露、阴道流血不多、无头盆不称和胎位异常,估计在短时间内可以结束分娩者。可在备血、输液条件下人工破膜,破膜后胎头下降压迫胎盘前置部位而止血,并可促进子宫收缩加快产程。若破膜后胎先露部下降不理想,仍有出血或分娩进展不顺利,应立即改行剖宫产术。但需要提醒注意的是胎盘附着于子宫后壁的边缘型前置胎盘在产程胎头下降过程中由于胎盘受胎头及骶骨两个骨性器官的挤压,易出现胎盘血流受压而引起胎儿缺氧,因此需要在产程中密切加强监护。
疾病护理
 (1)需立即终止妊娠者,孕妇左枕侧卧位,开放静脉,配血,做好输血准备。在抢救休克的同时,做好术前准备,监测母儿生命体征。
(1)需立即终止妊娠者,孕妇左枕侧卧位,开放静脉,配血,做好输血准备。在抢救休克的同时,做好术前准备,监测母儿生命体征。
(2)接受期待疗法孕妇的护理:
①孕妇需绝对卧床休息,以左侧卧位为佳,定时、间断吸氧。进行腹部检查时动作要轻柔,禁作阴道检查及肛查。
③监测病情变化。严密观察并记录孕妇生命体征,阴道流血的量、色,监测胎儿宫内状态。
④预防产后出血和感染。
注意事项
 (1)孕妇应减少活动,卧床休息以左侧卧位为宜,如有腹痛、出血等不适症状,立即就医。
(1)孕妇应减少活动,卧床休息以左侧卧位为宜,如有腹痛、出血等不适症状,立即就医。
(2)避免进行增加腹压的活动,如用力排便、频繁咳嗽、下蹲等,避免用手刺激腹部,变换体位时动作要轻缓。(3)保持外阴清洁,会阴部垫卫生清洁垫,勤换内裤,预防感染。
(4)饮食应营养丰富、全面多食含铁较高食物,如枣、瘦肉、动物肝脏等预防贫血。长期卧床为避免便秘应增加蔬菜水果的摄入,养成定时排便的习惯。
(5)长期卧床者应适当肢体活动,家属可协助给予下肢按摩,以预防肌肉萎缩,防止血栓形成。同时每日进行深呼吸练习,锻炼肺部功能,预防肺炎的发生。
健康教育
附件列表
词条内容仅供参考,如果您需要解决具体问题
(尤其在法律、医学等领域),建议您咨询相关领域专业人士。

 (1)保持清洁,防止感染。
(1)保持清洁,防止感染。